Сердцебиение, перебои в сердце и другие часто регистрирующиеся аритмии. Что бывает в норме? Что говорит о болезни сердца? Суточное мониторирование ЭКГ.
(часто задаваемые вопросы)
Меня очень беспокоит работа моего сердца. Пару раз специально замеряла пульс. Когда я в движении, пульс соответственно немного повышен, стоит только присесть, следом за повышенным пульсом сразу идут ударов 5 медленных, а потом снова ускоряется и приходит в норму. Скажите, такая смена пульса — нормальное явление или нет? И еще, когда делала ЭКГ, тоже пульс был частый. Мне 21 год, не курю. Алкоголь употребляю редко.
Частота нормального (синусового) ритма колеблется у человека в широких пределах в зависимости от состояния физической активности и нервной регуляции. Нижний предел нормальной (минимальной) частоты примерно 40 ударов в минуту, редкий пульс нормален в состоянии расслабления, физического покоя, ночного сна, это называют синусовой брадикардией. При энергичной физической нагрузке пульс должен учащаться более 100 в минуту, а при волнении, переживаниях, тревоге и беспокойстве (!), прочих эмоциях он тоже закономерно учащается (синусовая тахикардия).
Верхний предел максимальной частоты пульса человека при соответствующей физиологической ситуации рассчитывается примерно по формуле 220 минус возраст. Об этом часто и не подозревают, но диапазон нормальной частоты ритма у живого, активно чувствующего или деятельного человека весьма велик.
Естественно, что неоднократные урежения и учащения ритма в течение дня (и ночи), в пределах от минимальной частоты к максимальной. даже и не в столь выраженном диапазоне, характеризуются переходами — замедлением или ускорением ритма сердца — т.е. синусовой артимией. это нормально. Нормальной она является даже во время одного дыхательного цикла, учащаясь и замедляясь в зависимости от фазы дыхания — вдоха или выдоха, что нередко регистрируется при съемке ЭКГ. Это и называется дыхательной синусовой аритмией.
Исходя из вышесказанного становится понятным, что судить о том, нормальна или не нормальна частота синусового ритма по обычной ЭКГ, отражающей лишь короткий момент, эпизод — один из множества, составляющих весь диапазон частот в течение суток, как правило, невозможно. Констатация синусовой тахикардии или брадикардии в момент съемки ни о чем не свидетельствует.
Наиболее объективными являются показатели частоты, подсчитанные при суточном мониторировании ЭКГ: минимальные, средние, максимальные. Среднесуточная частота ритма сердца при холтеровском мониторировании ЭКГ должна быть более 50 в минуту и менее 100 в минуту. Если средняя частота за сутки укладывается в эти рамки, это означает, что суждение «у меня постоянно частый (или редкий) пульс» ошибочно и субъективно: не постоянно, а в пределах допустимых колебаний, иначе бы средний показатель не оставался в рамках нормы. Только если средняя частота ритма за сутки у взрослого человека по данным мониторирования (а не периодические подсчеты в течение дня) превышает 110-115 в минуту, возникает опасность т.н. аритмогенной кардиомиопатии, т.е. нарушения функции сердца вследствие перегрузки за счет в действительности постоянного учащения ритма. При синусовой тахикардии это бывает редко, и только по серьезным причинам: при очевидных тяжелых заболеваниях, которые проявляются и обнаруживаются по многим другим нарушениям, кроме тахикардии.
А если колебания Вашего пульса укладываются в вышеозначенные пределы в рамках соответствующих физиологических ситуаций, как перечисленных, так и многих других, составляющих жизнь человека, тревожиться Вам не о чем, и причин принимать лекарства для воздействия на частоту ритма нет. Многие боятся физиологической тахикардии, но напрасно. Проблема тут не в тахикардии, а в появившейся привычке бояться, в самой тревожности. Например, во время уроков физкультуры, когда вы учились в школе, ваш пульс достигал намного больших величин. Да и когда просто бегали на перемене. Или получали двойку у доски за невыученный урок. Но тогда вам не приходило в голову считать его и бояться.
Повышенная тревожность и привычка держаться за пульс быстро становится самостоятельной проблемой, не имеющей никакого отношения к сердцу. Но как и любое неуравновешенное психологическое состояние, это закономерно отражается на регуляции нормального ритма сердца, лишь еще больше учащая его. У страха не только глаза велики, но и пульс всегда частый. Зачастую тревожность приводит к тому, что ощущение сердцебиения начинает беспокоить даже тогда, когда количественного учащения пульса и вовсе нет.
Если же есть подозрения, что частота пульса не соответствует физиологическим условиям, либо регулярность ритма нарушается в большей степени, чем это объяснимо синусовой аритмией, нужно сделать амбулаторное суточное мониторирование ЭКГ.
Мне 34 года, раньше ничем серьезным не болела. В последнее время у меня возникает чувство перебоев в сердце, «кувыркания». а затем, остановки, замирания. В такой момент становится страшно. Что это может быть? Как и чем это лечить?
Чаще всего — это экстрасистолы, внеочередные сокращения сердца, после которых закономерно возникает компенсаторная пауза. Эту компенсаторную паузу после экстрасистолы обычно и ощущают как замирание, перебои, неритмичность, «остановку» сердца. Но пауза после преждевременно возникшей экстрасистолы совершенно не опасна, к остановке сердца отношения не имеет и означает лишь то, что после нее произойдет очередное (а не вновь преждевременное) нормальное сокращение сердца, и, тем самым, суммарная частота ритма останется нормальной, прежней.
Сделайте суточное мониторирование ЭКГ, чтобы убедиться, что кроме экстрасистол, никаких других значимых нарушений ритма, либо сопутствующих серьезных электрофизиологических отклонений нет. Чтобы не оказалось, что суточное мониторирование было сделано напрасно, поскольку не внесло никакой ясности, исключительно важно очень тщательно вести дневник своих ощущений во время мониторирования, точно указывая время перебоев, замираний, сердцебиения и т. д., а также все виды активности и обстоятельства возникновения неприятных ощущений. Можно пользоваться маркерной кнопкой регистратора, чтобы «пометить» нужные моменты времени прямо на записи. Тогда при расшифровке эти временны е точки будут сопоставлены с ЭКГ, сделаны распечатки этих эпизодов и станет ясно, что именно вы чувствуете, и насколько в реальности ощущения перебоев связаны с изменениями ритма сердца.
Если ранее не было перенесенных значимых заболеваний сердца и ЭхоКГ (УЗИ сердца) не выявляет их структурных (органических) признаков, экстрасистолы являются следствием не болезни сердца, а различных внесердечных, рефлекторных, неурегулированных нервных влияний на ритм сердца. В подобных случаях экстрасистолы относят к неопасным нарушениям ритма, и прогноз их считается благоприятным, т.е. не влияющим на здоровье и продолжительность жизни. Хотя они нередко бывают субъективно неприятны, особенно у чувствительных людей с обостренным восприятием, повышенным уровнем тревожности и склонностью к самоуглублению. Бояться их начинают от неожиданности, не зная и не понимая, что это такое.
Вместе с тем, акт чихания, например, который не меньше нарушает ритмичность дыхания человека, вызывает его задержку, а затем форсированный шумный «залповый» выдох, никого не пугает. Хотя чихают иногда тоже довольно часто, не по разу, а то и целыми «очередями». Но знакомое явление не вызывает не только страха, но и интереса. Полного параллелизма у чихания с экстрасистолами, конечно, нет, но смысл примера в том, что и то, и другое может быть вполне безразличным для общего состояния здоровья рефлекторным по происхождению явлением.
На самом деле такого рода экстрасистолы регистрируются во время длительного мониторирования ЭКГ у 50-70% здоровых(!) людей. В частности, встречаемость у здоровых лиц одиночных мономорфных желудочковых экстрасистол составляет 1-4 %, полиморфных — 10-30 %, парных — 4-60 %, эпизодов желудочковой тахикардии — до 4 %. Экстрасистолы очень часты при невротических расстройствах, и лечения не требуют. Если что-то и требует лечебной коррекции, то это их субъективное нервно-эмоциональное восприятие. К сожалению, нередко возникает порочный круг — чем больше о них беспокоятся и обращают на них внимания, формируя тревожный условный рефлекс, тем больше они беспокоят. Так устроен наш мозг.
Иногда ощущения перебоев и замираний бывают избыточны и обманчивы, в этой ситуации довольно типичным является диссонанс между весьма «скромным» результатом ЭКГ-мониторирования (зачастую неоднократного) и выраженностью ощущений. Адекватный вывод из такого результата — перестать тревожиться по-пустому, забыть, отвлечься, т.е. «измените отношение к проблеме, и она перестанет вас беспокоить». Тревожно-паническое восприятие своих гипертрофированных, а нередко и надуманных, самовнушенных ощущений, напротив, усугубляет подозрительность и фиксацию на навязчивых домыслах о возможных незарегистрированных жизнеопасных аритмиях.
В подобных случаях, для особо настороженных и мнительных людей, помимо суточного мониторирования ЭКГ, сейчас есть возможность точно зарегистрировать все отклонения ритма в момент возникновения ощущений перебоев или тахикардии. Можно взять напрокат (чаще в платном кардиоцентре) — для ношения в течение нескольких недель (месяцев) — кардиопейджер, либо портативный ЭКГ-регистратор для самоконтроля. Включаются эти приборы в нужный момент самостоятельно. Возможна круглосуточная дистанционная оценка снятой в такие моменты ЭКГ по телефону или электронной почте — только нажимайте на кнопку и записывайте свои ощущения именно в момент их возникновения. При этом важно помнить, что пользоваться нужно услугами квалифицированного кардиологического учреждения и качественной портативной аппаратурой.
Главное, что нужно знать: в современной кардиологии доказано, что важен не факт наличия экстрасистолии, как таковой, а состояние сердца человека, о котором сама по себе экстрасистолия в изолированном виде не свидетельствует.
Помогают успокаивающие средства, психотренинг, отказ от вредных привычек, водные процедуры, очень полезна регулярная физическая активность — любительский спорт и фитнесс. Следует отказаться от чая и кофе в пользу теплых водных настоев успокаивающих сборов трав и минерализованных вод типа Ессентуки №4, 17, содержащих полезные микро- и макроэлементы.
Антиаритмические препараты в подобных случаях не нужны — не оправданы, а любое лекарство должно приниматься только по показаниям, в этом главный залог его эффективности и безопасности.
Всякие нередко назначаемые препараты «метаболического» действия не эффективны, на причину экстрасистол не влияют, и скорее всего — вообще ни на что.
Что касается минералов — железо, калий, магний, и прочие макро- и микроэлементы важны для человека, дефицит их влияет на обмен веществ, может сказываться как на ритме сердца, так и на самочувствии. Правильнее всего сначала определить показатели дефицита железа (ферритин, трансферрин, железо сыворотки) и уровень электролитов (калия, магния) в крови, чтобы исключить явные отклонения.
Однако еще при наличии нормального содержания железа или калия в сыворотке крови уже может возникать их тканевой дефицит: эти вещества являются макроэлементами, обмен их довольно интенсивный, потребность исчисляется не микроколичествами. Показателем скрытого железодефицита считается низкое значение ферритина (ниже 40 мкг/л), и прием препарата железа показан в этой ситуации при нормальном уровне гемоглобина. Д ефицит железа очень част у женщин, особенно при обильных месячных, а диетические ухищрения, неполноценный пищевой рацион при неупорядоченном или однообразном питании, прочие зигзаги образа жизни, включая алкогольные эксцессы, могут приводить и к скрытому тканевому дефициту калия, влияя на ритм сердца.
Что касается препаратов калия (и магния), используемых при экстрасистолии, нужно учитывать, что часто рекомендуемые низкодозовые таблетированные препараты типа панангина, аспаркама, магне В6 и магнерота содержат ничтожно малое количество этих минералов, куда меньшее, чем в обычных пищевых продуктах, что приравнивает их к бесполезным пустышкам с чисто умозрительным «метаболическим» действием. Целесообразны и эффективны при экстрасистолии могут быть лишь высокодозовые препараты калия. Из доступных сегодня таблетированных препаратов, содержащих эффективную дозу калия, можно назвать, например, доппельгерц-актив магний+калий (по 300 мг 2 раза в день).
Здравствуйте доктор! Мне 25 лет, последние годы беспокоят перебои в сердце. Ощущение волны в сердце, переворота или сильного толчка. Как будто сердце чем-то зажало, а потом сильно толкнуло. Эти перебои могут быть и каждый день, и раз в месяц. Как-то у меня начались эти перебои, обратился к врачу, делал ЭКГ, пил какие-то таблетки, перебои вроде были пореже. Раньше говорили, что увеличена щитовидная железа, сейчас в норме. Что это может быть и нужно ли принимать лекарства?
Прежде всего нужно понять, что то, что Вас беспокоит, в большей степени не сердечное явление, а нервное. Сделайте суточное мониторирования ЭКГ, чтобы убедиться, что кроме возможных экстрасистол, которые и объясняют перебои, больше ничего не выявляется. Перебоев часто боятся (хотя часто и вообще не замечают), но проблемой является именно тревога по этому поводу, они сами здоровому сердцу никакого вреда не приносят. УЗИ сердца можно сделать, больше для порядка и успокоения, чтобы убедиться, что оно здоровое. И анализ на уровень ТТГ и гормонов щитовидной железы, если не определяли, УЗИ для оценки функции щитовидной железы ничего не дает.
Лучше всего Вам поможет нормализация режима жизни, отказ от вредных привычек, регулярная физическая активность, водные процедуры и, конечно, психотренинг — заставить себя не самоуглубляться излишне и снять тревогу. Избавитесь от тревоги и страхов по этому поводу — все пройдет. А бояться нечего, и искать болезни сердца, там где ее нет — тоже.
Лекарства от аритмии по этому поводу не нужны: следующий вопрос после их назначения будет — а сколько мне их принимать, когда можно прекращать? А серьезные сердечные лекарства при серьезных показаниях к их назначению не отменяют, а принимают постоянно. Но это не Ваш случай. Побочные эффекты противоаритмических препаратов могут быть куда опаснее безобидных экстрасистол.
Мне 25 лет, уже 2 года мучает желудочковая экстрасистолия. бывает частая, бывает редкая. Обследование показало, что с сердцем проблем нет: диагноз ВСД по сердечному типу, кардиолог даже не выписал никаких лекарств, сказал, что эта аритмия угрозы для жизни не представляет, и лечение может только навредить.
Но недавно наш невролог сказал, что любая аритмия опасна и требует лечения, и в моем случае может развиться еще более опасная аритмия — желудочковая тахикардия и фибрилляция желудочков, если я не буду лечить экстрасистолию. Что же мне делать? Я 2 года жила и не обращала внимания на эти замирания сердца, а теперь мне страшно. Скажите, пожалуйста, неужели аритмия может в моем случае перерасти в опасную форму аритмии? Почему все говорят по разному? И следует ли мне лечить ее?
Слушать нужно специалиста. А невропатолог специалистом по аритмиям не является. Сомнительно, что он является даже специалистом по нервной системе, если делает такие откровенно невротизирующие пациента и внушающие страхи высказывания.
Кардиолог все сказал Вам абсолютно правильно. Не нужно мучиться от этой экстрасистолии, а если точно — от тревоги,страхов и переживаний по этому поводу, поскольку сами по себе экстрасистолы никаких нарушений работы сердца и «мучений» не вызывают. Никакие, даже частые экстрасистолы, в любом чередовании с очередными сокращениями сердца (бигеминия, тригеминия), любой «градации» сами по себе последствий для работы сердца и здоровья не имеют и к остановке сердца не приводят. Подобная экстрасистолия, без перенесенных серьезных заболеваний сердца (что и доказывает проведенное обследование) никакого влияния на здоровье не оказывает. Чем больше мучиться и нагонять страху по этому поводу, тем больше она беспокоит — в полном соответствии с законами высшей нервной деятельности. открытыми нашим великим соотечественником И.П. Павловым, получившим нобелевскую премию за свои открытия. Очень хорошо все это описано и объясняется в книгах А. Курпатова («Средство от вегетососудистой дистонии», «Средство от страха» и других), чрезвычайно полезно почитать.
А если при обследовании выясняется, что есть заболевания, которые представляют собой реальную угрозу внезапного развития желудочковой тахикардии и фибрилляции желудочков, врачи обязаны эту угрозу предотвратить, а не только о ней говорить. С этой целью не экстрасистолы лечат — от этого мало толку, а имплантируют специальное портативное устройство, которое называется кардиовертер-дефибриллятор. В случае возникновения потенциально возможной внезапной жизнеопасной аритмии это устройство самостоятельно включается и дает электрический разряд, который восстанавливает правильный ритм. Показания к имплантации этого устройства хорошо известны и четко определены. Экстрасистолия сама по себе, конечно, таковым не является, именно потому что опасности не представляет, несмотря на любые неприятные ощущения и страхи.
В редких случаях у людей без серьезных структурных болезней сердца это может потребоваться, например, при сочетании следующих критериев:
— частой парной, политопной желудочковой экстрасистолии и пробежек желудочковой тахикардии (особенно, т.н. веретенообразной желудочковой тахикардии)
— со значимым удлинением интервала QT на ЭКГ более 500 мс (если удлинение QT и аритмия не спровоцирована приемом лекарств)
— с необъяснимыми обмороками и случаями внезапной смерти в молодом возрасте в семье.
Но такие ситуации бывают неизмеримо реже, чем встречается экстрасистолия, которая вполне безобидна и никакого влияния на прогноз жизни не имеет.
Проделайте несложный сравнительный анализ: полистайте страницы консультаций, посмотрите как часто людей молодого и среднего возраста беспокоят экстрасистолы, подобные Вашим, и беспокойство по поводу их опасности. Таких людей очень много. А теперь вспомните сами и порасспрашивайте всех знакомых — знает ли кто-нибудь человека с вживленным дефибриллятором (не перепутайте с электрокардиостимулятором, это совсем другое).
Кроме того, если пересмотреть свой образ жизни и питания, использовать отвлекающие и антистрессорные (например, регулярные физические нагрузки, путешествия, интересные занятия) и легкие успокаивающие средства (лучше растительного происхождения — настои успокаивающих сборов трав, а при выраженной тревоге и панических расстройствах — противотревожные средства по назначению психотерапевта), экстрасистолия постепенно и незаметно для Вас перестанет Вас беспокоить. Именно это гораздо логичнее было бы услышать от грамотного невропатолога, знакомого с принципами устройства высшей нервной деятельности и вегетативной нервной системы человека.
Здравствуйте! Хочу поблагодарить вас и ваш сайт. Ваши советы мне очень помогли. Раньше была постоянная экстрасистолия, но благодаря вашим советам, сейчас ее нет, хотя раньше пила много лекарств, таблеток, которые помогали только в период лечения, либо вообще не помогали. Помогли только физическая нагрузка и пустырник, пила 3 месяца и экстрасистолы исчезли. Спасибо вам!
Рады помочь и рады за Вас. Главное — правильное отношение к проблеме. Благодаря этому Вы справились с вегетативной дисфункцией и убедились, что ее не нужно бояться.
Здравствуйте! Моей маме 55 лет. Жалобы на перебои в работе сердца, одышку. После обращения к кардиологу сделано заключение: ИБС, желудочковая экстрасистолия. На велоэргометрии: исходно частая ЖЭ, исчезновение при нагрузке и появление вновь в восстановительном периоде. Результаты ЭКГ-мониторирования: синусовый ритм 57-141 уд. в 1 мин. 30452 желудочковых экстрасистол. Ввиду высокой частоты экстрасистолии показано решение вопроса о радиочастотной абляции (РЧА). Подскажите, пожалуйста, насколько опасно состояние? Возможно ли альтернативное лечение?
Если при ВЭМ положительного ишемического теста получено не было, ИБС тут ни причем. Сама по себе экстрасистолия, будучи единственным признаком, чаще к ИБС и вообще к болезни сердца, как таковой, отношения не имеет. Если же ИБС «причем» (что маловероятно), то «ни причем» РЧА. РЧА методом лечения ИБС не является.
Причиной экстрасистолии могут быть нервно-вегетативные, психогенные, электролитные, гормональные (например, климактерического происхождения) причины, раздражающее влияние каких-либо внутренних органов и нервных сплетений. Экстрасистолы при этом возникают рефлекторно. Сама по себе экстрасистолия в изолированном виде при любой частоте опасности не представляет, на работе сердца не отражается, одышки не вызывает и ничем не грозит. Сегодня во время мониторирования может быть 30 тыс. завтра 10 или 3 тыс. Через неделю опять 30. В том или ином количестве она регистрируется у многих здоровых людей. Около 1000 экстрасистол в сутки вообще считается полной нормой. Не количество определяет значимость экстрасистолии, и не градации по классам в соответствии с традиционными формально используемыми классификациями.
В конце 80-х годов было доказано, что подавление экстрасистолии, «исцеление» от нее не дает позитивных результатов, ни в отношении продолжительности жизни людей, ни в отношении их здоровья. Именно потому, что сама экстрасистолия на это не влияет. Поэтому и подсчет ее суточного количества, производимый традиционно, будучи заложенным в компьютерные программы расшифровки результатов мониторирования, строго говоря, клиническое значение с тех пор утратил.
Необходимость лечить экстрасистолию (в том числе и противоаритмическими препаратами) может возникнуть, если она является одним из симптомов серьезной болезни сердца, либо при мониторировании выявляются еще и другие, более серьезные аритмии, а также известные факторы риска их возникновения. Не меньшее значение в такой ситуации имеет лечение основного заболевания, в том числе, своевременное оперативное: восстановление коронарного кровотока при тяжелой ИБС, коррекция порока сердца, и др.
А в ситуации, если возникают жизнеопасные желудочковые тахикардии или их угроза, как уже сказано выше, необходима имплантация дефибриллятора-кардиовертера, а не только избавление от экстрасистолии.
Что касается применения РЧА при доброкачественной экстрасистолии, не являющейся следствием болезни сердца, вряд ли она оправдана. Просто это сейчас популярный метод лечения, на него выделяются квоты, что дополнительно стимулирует активность хирургов-аритмологов. Он действительно прогрессивный, и при некоторых тяжелых аритмиях, требующих постоянного приема лекарств, РЧА — настоящий выход из положения. Для этого она и придумана — точечное прижигание (абляция) очага аритмии в сердце.
Нередко говорят, что причиной направления на РЧА являются субъективные неприятные ощущения перебоев, замираний и толчков, от которых хотят избавиться с ее помощью. Следует понять, что настоящей причиной этих ощущений и их значимости для человека (а вернее всего — страха и паники, возникающих при ощущении перебоев и многократно усиливающих их) является не экстрасистолия, как таковая, а особенности психологического состояния и типа реагирования человека. Использовать РЧА как психотерапию — не слишком рационально, есть куда более адресные, радикальные и бескровные способы психотерапевтического воздействия.
При экстрасистолии РЧА помогает, только если все экстрасистолы исходят из одного очага. Экстрасистолия после РЧА может стать реже (но вполне может и без нее), но никто не гарантирует, что она потом не появится вновь. Спросите у докторов, которые направляют маму на РЧА, гарантируют ли они это. И уверены ли они в том, что после устранения одного очага экстрасистолии у мамы не появятся другие — и что, опять прижигать? Ведь на сам рефлекс, вызывающий экстрасистолы, РЧА не влияет никак. А источник его, скорее всего, как уже было сказано выше, внесердечный (экстракардиальный). Поэтому лучше воздействовать на него.
Тем более, что экстрасистолия, если ее не пугаться, очень часто проходит либо урежается и сама по себе, и от успокоительных и противотревожных средств, от посильного — но регулярного (!) фитнесса, от приема препаратов с высоким содержанием калия (типа калий-нормина или жидкого хлорида калия), поливитаминно-минерального комплекса и препарата железа — при неполноценном пищевом рационе у увлекающихся похуданием, и от замены чая и кофе минерализованными водами. Лишний раз подтверждает позитивное влияние физических нагрузок исчезновение экстрасистолии во время ВЭМ-пробы — что, как правило, характерно для доброкачественной экстрасистолии, не связанной с болезнями сердечной мышцы.
Так что, гораздо важнее установить, связаны ли экстрасистолы с какой-либо значимой патологией сердца. Если она есть — нужно воздействовать именно на нее. Если же не связаны, нужно правильно к ней относиться.
Опасны ли миграция водителя ритма, предсердный ритм у детей. Является ли это противопоказанием к занятиям физкультурой?
Как находка на ЭКГ у здорового ребенка, да и у взрослого, самостоятельного значения это, как правило, не имеет. Физкультурой заниматься можно.
Моей маме 42 года, в 14 лет ей поставили диагноз ав-узловая тахикардия. Приступы около одного раза в месяц, предлагают делать операцию. Скажите есть ли альтернативные методы лечения без хирургического вмешательства, если нет, то сколько примерно стоит операция и каков процент хорошего её исхода?
Альтернативные методы есть, только они гораздо хуже. При частых приступах доказанной ав-тахикардии лучше сделать внутрисосудистую операцию РЧА (радиочастотную абляцию) без разреза и наркоза, и избавиться от этой проблемы, чем всю жизнь принимать постоянно лекарства, не лишенные побочных эффектов и вовсе не радикальной результативностью. Это как раз такой случай, когда РЧА предпочтительна и показана.
Сколько стоит — нужно узнавать в конкретном лечебном учреждении. По гос.квотам или страхованию гражданину РФ ничего не будет стоить.
Относительно эффективности — однозначно выше, чем у лекарств, а точно — скажет аритмолог, это зависит от конкретного случая.
Нюансы аритмии при ВСД
Аритмия при ВСД – довольно распространенный спутник соответствующего заболевания. Она проявляется нарушением правильной работы сердечной мышцы и может сопровождаться замедлением или ускорением ее сокращений. Подобная патология существенно снижает качество жизни пациента и может стать причиной серьезных осложнений.

Механизм возникновения
Аритмия, которая возникает на фоне вегетососудистой дистонии, как и основное заболевание, носит сугубо функциональный характер. При отсутствии правильного лечения она прогрессирует и становиться причиной уже постоянного нарушения ритма сердца.
Механизм возникновения соответствующей проблемы довольно сложный. Его суть заключается в образовании небольшого участка в миокарде, где он становится источником аритмической импульсации.
В норме за генерацию электрических сигналов, которые регулируют механическое сокращение сердца, отвечает синусовый узел (СУ). Однако на фоне ВСД и нарушений функции вегетативной нервной системы появляются новые локусы, которые стараются взять верх над ним.
Результатом подобной активности становится одновременное существование нескольких водителей ритма, которые и вызывают перебои в деятельности миокарда.

Аритмия – сложная патология, которая может возникать на фоне влияния достаточно большого количества внешних и внутренних факторов. Она прогрессирует в разном возрасте, но традиционно пожилые люди ей подвержены больше.
Если смотреть на нарушение ритма сердца через призму ВСД, то типичными причинами его прогрессирования являются:
- стресс;
- побочные эффекты от приема мочегонных препаратов;
- злоупотребление кофеином;
- эндокринная дисфункция (тиреотоксикоз);
- поражения вегетативной нервной системы;
- обезвоживание организма;
- влияние экстремальных температур;
- генетическая склонность к нарушениям ритмичной деятельности миокарда.
Отдельно стоит вспомнить об органических заболеваниях сердечно-сосудистой системы (ССС), которые сопровождаются нарушениями снабжения главного «насоса». Остановившееся кровообращение в конкретном участке соответствующего органа вызывает некроз (инфаркт), который очень часто приводит к аритмии.
Органическая патология не является прямым следствием ВСД. Однако при длительном анамнезе заболевания и отсутствии правильного лечения функциональный характер проблемы может прогрессировать в полноценное физическое поражение ССС.
Классификация
Нарушение ритма деятельности главного «насоса» в теле – очень серьезная патология, которая может выглядеть по-разному. В зависимости от характера повреждения функции автоматизма (возможность генерировать электрические импульсы) сердечной мышцы выделяют:
- Синусовую тахикардию;
- Синусовую брадикардию;
- Мерцательную аритмию;
- Изменение водителя ритма (нижнепредсердный, атриовентрикулярный, идиовентрикулярный).
Классификация очень упрощенная. Врачи используют расширенный вариант с учетом особенностей распространения импульса по миокарду и других нюансов.
В зависимости от нарушения функции возбудимости выделяют разные формы преждевременных сокращений миокарда (экстрасистол). Если есть подозрения на подобную дисфункцию ССС, необходимо обязательно обратиться к доктору для дифференциальной диагностики.

В зависимости от нарушения функции проводимости различают многочисленные сердечные блокады (снижение скорости продвижения импульса по проводящей системе органа). Случаются ситуации, когда в миокарде присутствуют дополнительные пути, по которым распространяется сигнал от синусового узла. Это тоже является одним из проявлений аритмии.
Вегетососудистая дистония – функциональное заболевание, которое может стать причиной любого из указанных выше расстройств деятельности сердца. Тем не менее в клинической практике она чаще сопровождается тахи- или брадикардиями, экстрасистолией.
Необходимо отметить, что ВСД при аритмии имеет тенденцию к более быстрому прогрессированию с ухудшением состояния пациента. Обусловлено это нарушениями работы сердца со всеми вытекающими из этого последствиями.
Традиционными симптомами, которые сопровождают нарушения ритмичной деятельности миокарда, являются:
- Легкое головокружение. Нужно отметить, что запущенная форма аритмии на фоне ВСД может сопровождаться кратковременной остановкой (замиранием) сердца. Это случается только на фоне присутствия серьезного органического повреждения;
- Учащенный или сниженный пульс. Тахикардия традиционно сопровождается значениями ЧСС выше 90 ударов в минуту (чаще 100-150), а брадикардия – ниже 60 (40-59);
- Боль в груди. Она может иметь различный характер. Если говорить о пациенте с ВСД без сопутствующих нарушений коронарного кровообращения, то появляются колющие ощущения. Наличие спазма сосудов ведет к давящей и пекущей боли за грудиной;
- Перебои в сердце. Человек в этот момент может жаловаться на дискомфорт в соответствующей области, ему перехватывает дыхание при возникновении очередной экстрасистолы.
Помимо этих чисто кардиологических симптомов, параллельно возникают признаки нарушения функции вегетативной нервной системы (тревога, тремор и онемение конечностей, потливость, общая слабость, снижение полового влечения и другие).
Диагностика

Для подбора оптимальной терапевтической тактики необходимо точно установить причину нарушения деятельности миокарда. Это проводится благодаря тщательному анализу субъективных ощущений пациента, которые у него возникают в сердце при ВСД.
Обязательно обращается внимание на взаимосвязь симптомов с психической и физической нагрузкой. Если состояние больного ухудшается на фоне стресса и других эмоций, то это, скорее всего, функциональное расстройство деятельности ВНС.
Существенная манифестация клинической картины после физических упражнений говорит в пользу органического поражения сосудов с нарушением коронарного кровообращения. В таком случае человек требует особого внимания со стороны врача для предотвращения возникновения инфаркта миокарда.
Для того чтобы не угадывать диагноз, доктор проводит ряд дополнительных тестов, которые позволят уточнить характер и причину аритмии, возникшей на фоне ВСД. Традиционными методами обследования, помимо беседы с пациентом, являются:
- Измерение ЧСС и АД;
- Регистрация электрокардиограммы (ЭКГ);
- Эхокардиография (УЗИ сердца).
Для более точной верификации конкретного нарушения ритма используется холтеровское мониторирование, которое базируется на круглосуточном анализе электрофизиологической функции сердечной мышцы.
Что еще почитать
Сердце работает с перебоями замирает чем лечить
Замирает сердце. Опасно ли это?
Если человек начал опасаться за состояние своего сердца, вполне возможно, его боязнь небеспочвенна. Он вскоре почувствует, что его сердечная мышца работает через раз. Но, в компенсацию за это, затем она забьется очень интенсивно, совершая сразу два удара.
Почему замирает сердце
 Очень часто свое тело слушают те, близкие которых страдают тем или иным сердечным недугом. Здесь самое главное — выявить то, из-за чего именно сердце так себя ведет. Лишняя тревога в этом случае только осложнит ситуацию. Часто бывает так, что «мотор» перебоями реагирует на стрессы. Нужно успокоить вас тем, что замирание сердца — это явление, которое можно встретить у очень многих. Этого не знают только те, кто никогда не пытался слушать то, что говорит их тело.
Очень часто свое тело слушают те, близкие которых страдают тем или иным сердечным недугом. Здесь самое главное — выявить то, из-за чего именно сердце так себя ведет. Лишняя тревога в этом случае только осложнит ситуацию. Часто бывает так, что «мотор» перебоями реагирует на стрессы. Нужно успокоить вас тем, что замирание сердца — это явление, которое можно встретить у очень многих. Этого не знают только те, кто никогда не пытался слушать то, что говорит их тело.
Если сердце так себя ведет, то бояться особо нечего. Это, скорее всего, просто сигнал о том, что имеется небольшой сбой в работе эндокринной системы. В очень редких случаях это может означать то, что у человека есть нарушение ритма. Такое состояние, например, возникает при пролапсе митрального клапана.
Ускоряет сердечный ритм чрезмерное принятие такого напитка, как кофе. Это является не очень хорошей привычкой для людей, испытывающих затруднения в работе сердца. Кофеин нужно свести к минимуму. Всего одной чашки в день будет вполне достаточно. Употреблять этот напиток можно только в первой половине дня. Не имеет никакого значения, с молоком кофе или без.
Потребление чая тоже следует сократить, так как в нем, хоть и в меньшей дозе, но тоже содержится кофеин. Шоколад, энергетические напитки и прочие стимуляторы должны быть под строгим запретом. Если же вы употребили слишком много кофеина, то нужно выпить как можно больше воды, только она способна вывести излишки этого вещества из организма.
Еще один важный момент — недостаток глюкозы, которая так нужна сердечной мышце. Если это следствие неправильного образа жизни, то обращение в больницу не имеет смысла. Нужно выработать привычку принимать пищу в одно и то же время каждый день. С утра трапеза должна быть насыщена сложными углеводами и полезными для организма жирными кислотами. Примером сложных углеводов послужат такие крупы, как гречка, овес и чечевица. Съедать нужно минимум 100 граммов крупы каждый день. Если был понижен сахар в крови, то вскоре ощущение замирания сердца пройдет.
Еще одной причиной таких приступов может быть простой дефицит калия в организме. Конечно, в нашем рационе часто бывает меньше калия, чем нужно для нормальной работы сердца. На помощь придут препараты, содержащие это вещество. Правда, многие из них стоят дорого, что сильно сказывается на бюджете. Натуральными помощниками в лечении проблем с сердцем, несомненно, являются продукты с высоким содержанием калия: виноград, изюм, курага и прочие сухофрукты.
Может это болезнь?
Если же все советы не приносят пользы, нужно проконсультироваться с врачом-кардиологом, который подберет адекватное и действенное лечение. Если понадобится, он может назначить суточный мониторинг состояния сердца. Если знания и опыт кардиолога обширны, он может по результатам анализов определить даже то, есть ли у человека склонность к замедленному сердцебиению или нет.
Причиной замирания сердца может стать такое явление, как экстрасистолия. Это заболевание характеризуется резкими толчками в сердце и нехваткой кислорода. Человек может из-за этого плохо спать, если уснуть и получится, то сон будет коротким и отнюдь не спокойным. К сожалению, экстрасистолия — это явление очень частое, встречающееся у 70-80% населения земного шара. Чаще всего возраст людей, страдающих экстрасистолическими нарушениями, примерно 60–70 лет. Однако такая болезнь встречается не только у пожилых людей, но и у молодежи. Даже спортсмены, приучившие свое сердце к колоссальным нагрузкам, подвергаются риску заболеть экстрасистолией.
Многие полагают, что это пустяковое недомогание. Однако тот, кто так считает, в корне неправ, ведь маленький приступ всегда может перерасти в серьезную проблему. Что касается того вопроса, лечить или не лечить этот недуг, тут все зависит от частоты и количества рецидивов. Если болезнь проявляет себя очень редко, то беспокоиться сильно не имеет смысла. Если же проявления болезни мешают жить, то, как уже было сказано, имеет смысл обратиться к специалисту.
Причина недуга может носить психосоматический характер. Тут уже никак не обойтись без консультации опытного психотерапевта. Иногда человек просто избегает нападок в свой адрес, прикрываясь приступом боли в сердце. Некоторые боятся честно себе в этом признаться. Не нужно паниковать и сразу же думать, что все потеряно.
Если замирает сердце, это не означает, что на себе нужно ставить крест и отказываться от всех удовольствий. Как раз наоборот, нужно жить активно и с удовольствием. Позитивные эмоции — залог здоровья!
Добавить комментарий
Почему происходит замирание сердца?
Развивается замирание сердца у пациента на фоне хронической формы вегетососудистой дистонии. Кардиологи делают акцент на том факте, что указанный симптом является одной из многих форм нарушения естественного ритма. Продолжительное отсутствие квалифицированной медицинской помощи приводит к брадикардии, тахикардии, аритмии. На первоначальном этапе замирание происходит на несколько секунд, что не представляет угрозы для жизни и здоровья.
Клиническая картина
Вне зависимости от количества раз, сколько сердце замерло в груди, необходимо побывать на приеме у кардиолога. Не стоит тешить себя иллюзиями, что проблема пройдет сама собой. Причин для подобного недуга существует множество, поэтому пациенту необходимо пройти диагностический курс. На первоначальном этапе признаки заболевания не всегда заметны. Только на основании полученных результатов ЭКГ врач имеет возможность сделать вывод о состоянии больного.

Список причин открывает пристрастие к продуктам, содержащим кофеин. Неправильно думать, что 1-2 чашки кофе в день не причинят вреда здоровью человека. В зависимости от имеющихся наследственных предрасположенностей и состояния здоровья, каждому человеку требует свое количество кофе. Даже если добавить в чашку кофе молоко или сливки, это не уменьшит потенциальный вред для здоровья. Если от кофе отказаться нельзя, то последняя его чашка должна выпиваться до 16 часов.
Среди других кофеиносодержащих напитков и продуктов выделяют «Кока-колу», зеленый чай, горький шоколад и различные энергетические напитки. Особенно тяжело отказаться от подобных жидкостей подросткам, поэтому важно ускорить процесс выведения кофеина из организма. В этом поможет большое количество кипяченой воды, выпитой после кофеиносодержащих жидкостей. Другие причины замирания сердца выглядят следующим образом:
- Резкое снижение уровня сахара в крови в силу нарушений углеводного обмена. Кроме того, указанную проблему вызывает злоупотребление вредными продуктами или нерегулярное питание. Диетологи рекомендуют есть от 5 до 6 раз в течение дня в строго определенное время. Это оптимизирует работу организма.
- Подверженность стрессам #8212; нервные перенапряжения всегда вредят здоровью, особенно когда речь идет о сердце.
- Острая нехватка калия #8212; происходит на фоне неправильного или нерегулярного питания.
Как видно из перечисленных причин, проблема возникает в силу не столько физиологических, сколько психологических факторов. Именно поэтому кардиолог может направить пациента для получения дополнительной консультации к диетологу или психотерапевту.
Формы проявления
Если беды избежать не удалось, то необходимо в сжатые сроки записаться на прием к врачу. При помощи медицинского оборудования специалист изучит симптомы заболевания. Определенную сложность здесь представляет нечеткая выраженность клинической картины на ранних этапах. Это затрудняет предварительную диагностику. По мере развития заболевания пациент жалуется на толчки, отдающие в области грудной клетки.

На втором месте находятся приступы тревоги и жара. Подобные признаки в буквальном смысле «накатывают» на пациента без видимых внешних причин. Ошибочно это принимается за форму проявления усталости, что лишь откладывает столь необходимый визит к врачу. При острой форме проявления заболевания пациент отмечает приступы удушья. Кардиологи настоятельно рекомендуют пройти необходимое обследование. ЭКГ сразу покажет, почему «мотор» в груди замирает.
На основании собранной информации врач формирует терапевтический курс. В большинстве случаев он носит консервативный характер. Делится он на несколько этапов. Меньше всего времени требует корректировка рациона пациента, у которого наблюдается нарушение углеводного обмена или нехватка калия. Если «мотор» работает неправильно в силу указанных причин, врач назначает поливитаминный курс. Реже курс дополняется капельницей.
Терапевтические методики
Дольше длится лечение, если причина скрыта в психологической или анатомической плоскости. Необходимо понять глубинные факторы, приведшие к нарушению естественного ритма. Упор делается не столько на медикаментозные средства, сколько на психологическую разгрузку. В некоторых случаях необходимо обучить пациента методикам правильной реакции на внешние раздражители.
Если речь о наследственной предрасположенности или физиологических изменениях, то в этом случае не исключено хирургическое вмешательство.
Как было сказано ранее, первопричиной нарушения ритма является ВСД. По мере ее развития «мотор» работает с перебоями, продолжительность и частота встречаемости которых различна. Именно поэтому назначаются препараты, нормализующие ситуацию. Это значит, что лечить нужно не перерывы в работе сердца, а ситуацию, которая их вызывает.
Как только ВСД станет менее выраженной, сердечный ритм придет в норму. Строгое выполнение рекомендаций врача и смежных специалистов #8212; залог здоровья. Ни при каких обстоятельствах нельзя прекращать назначенный врачом курс медицинских препаратов. Вылечить ВСД невозможно, но есть действенные методики, позволяющие уменьшить интенсивность проявления клинической картины.
Причины, вызывающие перебои и замирания в сердце
Перебои в сердце — это ощущение больным неритмичной (нерегулярной) работы сердца. Неритмичность деятельности сердца может не ощущаться субъективно. Тогда она выявляется при объективном исследовании (по пульсу, при аускультации и по ЭКГ). Ведущая роль в диагностике вида нарушения работы сердца принадлежит ЭКГ (особенно суточному мониторированию ЭКГ).
Нарушения ритма сердца являются неспецифическим синдромом и могут возникать как следствие кардиальных (связанных с поражением мышцы сердца), так и внекардиальных причин. Поэтому здесь приводятся наиболее часто наблюдающиеся нарушения ритма без указания нозологической формы, при которой то или иное нарушение ритма встречается. Перебои в сердце возникают при следующих заболеваниях и патологических состояниях. Перебои в работе сердца, связанные с врожденными дефектами. Пороки развития сердца: дефект межжелудочковой перегородки, врожденный митральный стеноз.
Аномалии проводящей системы сердца: добавочный пучок Кента, волокна Махейма, тракт Джеймса, тракт Брешенмаше. Перебои в работе сердца, связанные с приобретенными заболеваниями сердечно-сосудистой системы. Острые проявления ишемической болезни сердца: острый инфаркт миокарда. Хронические проявления ишемической болезни сердца: атеросклеротический кардиосклероз. Миокардиты: вирусные, дифтерийные, скарлатинозные. Кардиомиопатии: алкогольная, послеродовая.
Миокардиодистрофии: интоксикационные. Артериальная гипертензия: эссенциальная и симптоматическая. Основные внекардиальные причины, приводящие к развитию перебоев в работе сердца. Нарушения электролитного баланса любого генеза (особенно гипокалиемия, гипомагниемия). Нарушения кислотно-основного состояния любого генеза: при хронической почечной недостаточности, хронической дыхательной недостаточности. Развитие гипоксии и гипоксемии любого генеза, например хроническая обструктивная болезнь легких. Нарушения эндокринного гомеостаза, например тиреотоксикоз, климакс.
Нарушения нейровегетативной регуляции при наличии функциональных нарушений — невроз, или органических повреждениях — арахноидит, опухоли головного мозга. Воздействие лекарственных препаратов: интоксикации сердечными гликозидами, бета-блокаторами, бета-адреномиметиками. Рефлекторные влияния при патологии желудочно-кишечного тракта: желчнокаменная болезнь, диафрагмальная грыжа. Гипо- и гипертермия: переохлаждение, перегревание, тепловой удар. Механические воздействия: травмы, вибрация, катетеризация полостей сердца. Результат воздействия ионизирующего излучения, СВЧ-поля. Идиопатические нарушения ритма (около 10% случаев), когда причину установить невозможно.
Далее рассматриваются заболевания, приводящие к перебоям в работе сердца (аритмии):
1. Экстрасистолия
2. Мерцательная аритмия
3. Трепетание предсердий (нерегулярная форма)
4. Атриовентрикулярные (АВ) блокады
Источники: http://www.infarkt.ru/pereboi_v_serdce_i_drugie_narusheni, http://distonija.ru/simptomy/aritmija, http://vzdorovomtele.ru/chem-lechit-bol-v-serdce/serdce-rabotaet-s-perebojami-zamiraet-chem-lechit.html






 Остановка сердца служит основанием для проведения сердечно-легочной реанимации.
Остановка сердца служит основанием для проведения сердечно-легочной реанимации.



 Как и любая болезнь, гипотония имеет ряд симптомов, по которым можно определить ее наличие у человека. К ним относятся:
Как и любая болезнь, гипотония имеет ряд симптомов, по которым можно определить ее наличие у человека. К ним относятся:


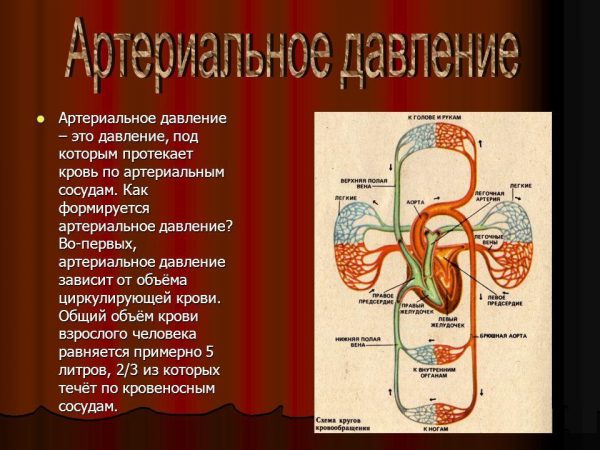 Как формируется артериальное давление
Как формируется артериальное давление Факторы, от которых зависит артериальное давление
Факторы, от которых зависит артериальное давление


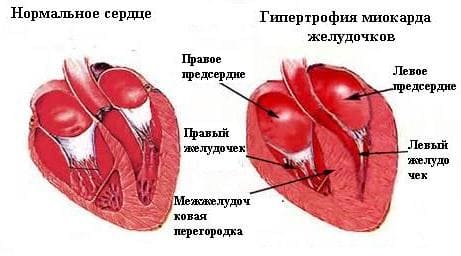
 Некроз (омертвение) чаще возникает в левом желудочке, в его передней стенке. Эта часть органа несет большую функциональную нагрузку. Именно отсюда выталкивается кровь под большим давлением в аорту. У некоторых больных патологический процесс распространяется на правый желудочек, а у 30% пациентов поражены предсердия.
Некроз (омертвение) чаще возникает в левом желудочке, в его передней стенке. Эта часть органа несет большую функциональную нагрузку. Именно отсюда выталкивается кровь под большим давлением в аорту. У некоторых больных патологический процесс распространяется на правый желудочек, а у 30% пациентов поражены предсердия. Во время сердечного приступа наблюдается резкое снижение артериального давления и нарушение ритма сердцебиения. Пульс становится неравномерным или учащенным. Больного «бросает» в холодный пот. Он дышит прерывисто, ощущает слабость и головокружение. Кожные покровы пострадавшего становятся бледными или синюшными. У него может возникнуть тошнота, рвота или резкая боль в желудке. Больной может потерять сознание.
Во время сердечного приступа наблюдается резкое снижение артериального давления и нарушение ритма сердцебиения. Пульс становится неравномерным или учащенным. Больного «бросает» в холодный пот. Он дышит прерывисто, ощущает слабость и головокружение. Кожные покровы пострадавшего становятся бледными или синюшными. У него может возникнуть тошнота, рвота или резкая боль в желудке. Больной может потерять сознание. Когда возник обширный инфаркт, последствия, шансы выжить — все зависит от больного и его близких. Чем раньше будет оказана медицинская помощь пострадавшему, тем менее вероятно развитие осложнений.
Когда возник обширный инфаркт, последствия, шансы выжить — все зависит от больного и его близких. Чем раньше будет оказана медицинская помощь пострадавшему, тем менее вероятно развитие осложнений. Отказ от вредных привычек
Отказ от вредных привычек В зависимости от области омертвения обширный инфаркт сердца подразделяют на инфаркт задней стенки и передней. При инфаркте задней стенки закупоривается правая коронарная артерия, а при инфаркте передней стенки – левая артерия.
В зависимости от области омертвения обширный инфаркт сердца подразделяют на инфаркт задней стенки и передней. При инфаркте задней стенки закупоривается правая коронарная артерия, а при инфаркте передней стенки – левая артерия. Обширный инфаркт миокарда, лечение которого должно проводиться в стационаре, требует постельного режима, полного психоэмоционального покоя, специальной диеты и контроля за работой всех систем организма.
Обширный инфаркт миокарда, лечение которого должно проводиться в стационаре, требует постельного режима, полного психоэмоционального покоя, специальной диеты и контроля за работой всех систем организма.



 Гипоплазией в медицине называют недостаточное развитие ткани или органа. Гипоплазия позвоночной артерии (па) – это недостаточность одной из позвоночных артерий (правой или левой), которая приводит к нарушению кровообращения головного мозга, особенно задних (затылочных) его долей. Патология в большинстве случаев является врожденной. Последствия гипоплазии носят множественный характер. Эта патология влияет на функционирование сердечнососудистой системы и других систем органов. Обычно заболевание носит односторонний характер.
Гипоплазией в медицине называют недостаточное развитие ткани или органа. Гипоплазия позвоночной артерии (па) – это недостаточность одной из позвоночных артерий (правой или левой), которая приводит к нарушению кровообращения головного мозга, особенно задних (затылочных) его долей. Патология в большинстве случаев является врожденной. Последствия гипоплазии носят множественный характер. Эта патология влияет на функционирование сердечнососудистой системы и других систем органов. Обычно заболевание носит односторонний характер. Позвоночные артерии отделяются от подключичной артерии, заходят в отростки шейных отделов позвонков и затем в череп, где они сливаются в одну базилярную артерию. У человека существуют правая и левая па, которые развиты одинаково и имеют одинаковый диаметр. Это – норма, однако возможны и патологические состояния, при которых одна из па (справа или слева) развита недостаточно, и ее диаметр меньше, чем допускает физиологическая норма.
Позвоночные артерии отделяются от подключичной артерии, заходят в отростки шейных отделов позвонков и затем в череп, где они сливаются в одну базилярную артерию. У человека существуют правая и левая па, которые развиты одинаково и имеют одинаковый диаметр. Это – норма, однако возможны и патологические состояния, при которых одна из па (справа или слева) развита недостаточно, и ее диаметр меньше, чем допускает физиологическая норма. Гипоплазия па характеризуется разнообразием симптоматики, которая носит индивидуальный характер и зависит от степени нарушения кровообращения и доли мозга, которая страдает. У каждого пациента отмечается своя норма реакции, поэтому и степень проявления патологических процессов индивидуальны.
Гипоплазия па характеризуется разнообразием симптоматики, которая носит индивидуальный характер и зависит от степени нарушения кровообращения и доли мозга, которая страдает. У каждого пациента отмечается своя норма реакции, поэтому и степень проявления патологических процессов индивидуальны. Диагноз «гипоплазия па» ставит невропатолог на основе ряда исследований. Исследования назначают на основе жалоб пациента, которые сигнализируют о проблемах с кровообращением головного мозга.
Диагноз «гипоплазия па» ставит невропатолог на основе ряда исследований. Исследования назначают на основе жалоб пациента, которые сигнализируют о проблемах с кровообращением головного мозга. Диета должна быть богата на витамин С, поскольку этот витамин снижает свертываемость крови и борется с тромбозом. Витамин С встречается во многих овощах и фруктах, в частности, в яблоках, цитрусовых, капусте. Этот витамин не накапливается в организме, поэтому необходимо ежедневно употреблять продукты, которые его содержат.
Диета должна быть богата на витамин С, поскольку этот витамин снижает свертываемость крови и борется с тромбозом. Витамин С встречается во многих овощах и фруктах, в частности, в яблоках, цитрусовых, капусте. Этот витамин не накапливается в организме, поэтому необходимо ежедневно употреблять продукты, которые его содержат. Мелиса и кукурузные рыльца. Измельченные рыльца кукурузы и мелису смешивают в соотношении 2:1. 60 г этого сбора заливают свежеотжатым соком 1 лимона. Эту смесь заливают 1 л кипятка, настаивают 1 час, затем процеживают. Пьют по половине стакана снадобья три раза в день до еды. Это средство способствует понижению артериального давления. Лечение длится неделю, после чего делают недельный перерыв.
Мелиса и кукурузные рыльца. Измельченные рыльца кукурузы и мелису смешивают в соотношении 2:1. 60 г этого сбора заливают свежеотжатым соком 1 лимона. Эту смесь заливают 1 л кипятка, настаивают 1 час, затем процеживают. Пьют по половине стакана снадобья три раза в день до еды. Это средство способствует понижению артериального давления. Лечение длится неделю, после чего делают недельный перерыв.
 применение лечебной гимнастики.
применение лечебной гимнастики.
 Причины сердечной астмы
Причины сердечной астмы 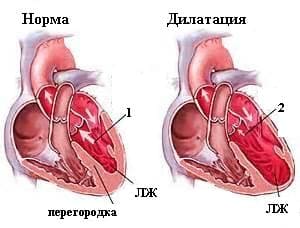
 Как я вылечила сердечную недостаточность, ИБС, аритмию и гипертонию? Реальная ИСТОРИЯ лечения от Натальи Поздняковой Интервью Моя история Лечение pozdnyakova.ru
Как я вылечила сердечную недостаточность, ИБС, аритмию и гипертонию? Реальная ИСТОРИЯ лечения от Натальи Поздняковой Интервью Моя история Лечение pozdnyakova.ru Е.Малышева: для лечения ЗАБОЛЕВАНИЙ СЕРДЦА нужно каждый день. Чтобы сердце всегда было ЗДОРОВО нужно выпивать перед сном. Сайт Елены Малышевой Интервью с врачом malisheva.ru
Е.Малышева: для лечения ЗАБОЛЕВАНИЙ СЕРДЦА нужно каждый день. Чтобы сердце всегда было ЗДОРОВО нужно выпивать перед сном. Сайт Елены Малышевой Интервью с врачом malisheva.ru Сердечные заболевания уходят мгновенно! Поразительное открытие. Моя история в лечении ПАТОЛОГИЙ СЕРДЦА Официальный сайт История лечения Интервью lechimserdce.ru
Сердечные заболевания уходят мгновенно! Поразительное открытие. Моя история в лечении ПАТОЛОГИЙ СЕРДЦА Официальный сайт История лечения Интервью lechimserdce.ru

 Частота и интенсивность приступа зависит от того, какая степень поражения миокарда. То есть у одних может возникать приступ при сильном переутомлении, а у других при минимальных нагрузках, например, во время поднятия по лестнице или даже при совершении резкого движения (наклон). Также способствует возникновению приступа переедание или же обильное питье.
Частота и интенсивность приступа зависит от того, какая степень поражения миокарда. То есть у одних может возникать приступ при сильном переутомлении, а у других при минимальных нагрузках, например, во время поднятия по лестнице или даже при совершении резкого движения (наклон). Также способствует возникновению приступа переедание или же обильное питье.
 Слабость, сниженная работоспособность, ощущение давления в грудной клетке. Эти признаки часто врачи называют предвестниками. Они могут сопровождать человека весь день, перед тем как случится приступ удушья.
Слабость, сниженная работоспособность, ощущение давления в грудной клетке. Эти признаки часто врачи называют предвестниками. Они могут сопровождать человека весь день, перед тем как случится приступ удушья. Также нужно измерить показатель артериального давления, при высоком диастолическом показателе (100 и больше) нужно чтобы больной взял под язык нитроглицерин. Но в случае удушья и кашля, конечно, лучше использовать лекарства в виде спрея, которые содержат нитроглицерин.
Также нужно измерить показатель артериального давления, при высоком диастолическом показателе (100 и больше) нужно чтобы больной взял под язык нитроглицерин. Но в случае удушья и кашля, конечно, лучше использовать лекарства в виде спрея, которые содержат нитроглицерин. При прослушивании сердца проявляются хрипы мелкопузырчатого типа. Особенно часто это прослушивается внизу легких, так как именно там происходит застой крови. А если уже проявилось такое осложнение как отек легких, то такие хрипы слышны по всей области легких. В этом случае они слышны даже без никаких приборов, на расстоянии.
При прослушивании сердца проявляются хрипы мелкопузырчатого типа. Особенно часто это прослушивается внизу легких, так как именно там происходит застой крови. А если уже проявилось такое осложнение как отек легких, то такие хрипы слышны по всей области легких. В этом случае они слышны даже без никаких приборов, на расстоянии.
 Это исследование определит, что происходит застой в малом кругу кровообращения, из-за высокого кровяного давления, а также диагностирует, что левый желудочек выбрасывает мало крови. Высокое давление в полостях сердца с левой стороны.
Это исследование определит, что происходит застой в малом кругу кровообращения, из-за высокого кровяного давления, а также диагностирует, что левый желудочек выбрасывает мало крови. Высокое давление в полостях сердца с левой стороны.




 Общая профилактика заболеваний сердечнососудистых заболеваний:
Общая профилактика заболеваний сердечнососудистых заболеваний:



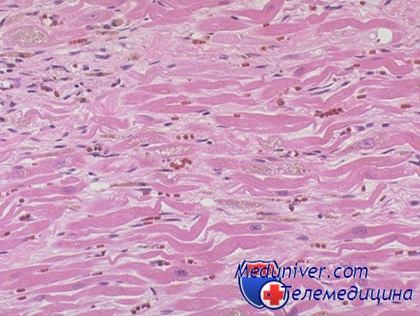 Диффузные изменения миокарда под световым микроскопом
Диффузные изменения миокарда под световым микроскопом
 Диффузное изменение миокарда не является диагнозом. Этот процесс свидетельствует о какой-либо патологии в области кардиологии. На основании данной патологии невозможно поставить точный диагноз и выявить серьезность заболевания. Чаще при обнаружении подобных изменений врачи назначают дополнительное обследование.
Диффузное изменение миокарда не является диагнозом. Этот процесс свидетельствует о какой-либо патологии в области кардиологии. На основании данной патологии невозможно поставить точный диагноз и выявить серьезность заболевания. Чаще при обнаружении подобных изменений врачи назначают дополнительное обследование. Они различаются по скорости развития и степени тяжести. При средних изменениях пациент способен чувствовать себя абсолютно здоровым, их могут обнаружить при проведении электрокардиографии. В тяжелых случаях распространенных патологических изменений в миокарде у пациента развиваются клинические признаки, включая симптомы ишемии и сердечной недостаточности. Симптомы ишемии при диффузных изменениях в сердце развиваются вследствие нарушений кровоснабжения сердечной мышцы и включают боль и дискомфорт в сердце, нарушение сердечного ритма.
Они различаются по скорости развития и степени тяжести. При средних изменениях пациент способен чувствовать себя абсолютно здоровым, их могут обнаружить при проведении электрокардиографии. В тяжелых случаях распространенных патологических изменений в миокарде у пациента развиваются клинические признаки, включая симптомы ишемии и сердечной недостаточности. Симптомы ишемии при диффузных изменениях в сердце развиваются вследствие нарушений кровоснабжения сердечной мышцы и включают боль и дискомфорт в сердце, нарушение сердечного ритма. Советы по видоизменению образа жизни включают:
Советы по видоизменению образа жизни включают: Если равновесие во внутренней среде организма нарушено различными причинами – на ЭКГ регистрируются следующие характеристики :
Если равновесие во внутренней среде организма нарушено различными причинами – на ЭКГ регистрируются следующие характеристики :
 Патологические изменения в миокарде, выявленные на ЭКГ, могут сопровождаться нарушением кровоснабжения сердечной мышцы, процессами репроляризации, воспалительными процессами и другими метаболическими изменениями.
Патологические изменения в миокарде, выявленные на ЭКГ, могут сопровождаться нарушением кровоснабжения сердечной мышцы, процессами репроляризации, воспалительными процессами и другими метаболическими изменениями.




 Продукты для укрепления сосудов
Продукты для укрепления сосудов



 . как врожденные, так и имеющие приобретенную форму своего происхождения. Чаще всего лечится при помощи хирургического вмешательства.
. как врожденные, так и имеющие приобретенную форму своего происхождения. Чаще всего лечится при помощи хирургического вмешательства. остое упражнение, позволяющее нормализовать не только вес, но и давление, а усиленный кровоток и большие поставки кислорода помогут привести постепенно в норму сердечную мышцу. Главное выбирать темп ходьбы с учетом общего состояния пациента.
остое упражнение, позволяющее нормализовать не только вес, но и давление, а усиленный кровоток и большие поставки кислорода помогут привести постепенно в норму сердечную мышцу. Главное выбирать темп ходьбы с учетом общего состояния пациента. венный сок – в особенности эффективен с добавлением меда и чеснока.
венный сок – в особенности эффективен с добавлением меда и чеснока.













 Тахикардия — увеличенная частота сердечных сокращений
Тахикардия — увеличенная частота сердечных сокращений Измерять пульс необходимо в спокойном состоянии
Измерять пульс необходимо в спокойном состоянии Негативно влиять на пульс могут постоянные стрессы
Негативно влиять на пульс могут постоянные стрессы Пропранолол помогает стабилизировать частоту сердечных сокращений
Пропранолол помогает стабилизировать частоту сердечных сокращений Если давление в норме, а пульс повышен, то обратитесь к врачу
Если давление в норме, а пульс повышен, то обратитесь к врачу При низком давлении и частом пульсе появляются головокружения
При низком давлении и частом пульсе появляются головокружения Если давление и пульс повышаются в нормальном состоянии, то это может указывать на проблемы с сердцем
Если давление и пульс повышаются в нормальном состоянии, то это может указывать на проблемы с сердцем Во время беременности в организме происходят сильные изменения
Во время беременности в организме происходят сильные изменения Если у вас есть проблемы с давлением и пульсом, то рекомендуем обратить внимание на натуральный препарат Normalife для нормализации работы сердца и сосудов. О нём подробно писали в этом материале.
Если у вас есть проблемы с давлением и пульсом, то рекомендуем обратить внимание на натуральный препарат Normalife для нормализации работы сердца и сосудов. О нём подробно писали в этом материале.




 Как отличить наджелудочковую и желудочковую экстрасистолию
Как отличить наджелудочковую и желудочковую экстрасистолию Причины и лечение экстрасистолии сердца
Причины и лечение экстрасистолии сердца Причины возникновения тахикардии у плода?
Причины возникновения тахикардии у плода? Основные причины возникновения эозинофилии в крови?
Основные причины возникновения эозинофилии в крови?






