Аортокоронарное шунтирование: стоит ли делать?
Аортокоронарное шунтирование применяется в кардиологии уже более полувека. Операция заключается в создании искусственного пути поступления крови в миокард в обход затромбированного сосуда. При этом сам очаг поражения сердца не трогается, но кровообращение восстанавливается за счет подсоединения нового здорового анастомоза между аортой и венечными артериями.
В качестве материала для аортокоронарного шунта можно использовать синтетические сосуды, но наиболее пригодными оказались собственные вены и артерии пациента. Аутовенозный способ надежно «припаивает» новый анастомоз, не вызывает реакции отторжения на чужеродную ткань.
В отличие от операции баллонной ангиопластики с установкой стента неработающий сосуд полностью исключается из кровообращения, не делается попыток его раскрытия. Конкретное решение об использовании в лечении наиболее эффективного метода принимается после детального обследования пациента, с учетом возраста, сопутствующих заболеваний, сохранности коронарного кровообращения.
После хирургического вмешательства показатели сократимости миокарда значительно улучшаются. Больной, ограниченный в двигательном режиме из-за приступов болей в сердце, возвращается к активной жизни.
Кто был «первопроходцем» в применении шунтирования аорты?
Над проблемой аортокоронарного шунтирования (АКШ) работали известнейшие кардиохирурги многих стран. Первая операция человеку была проведена в 1960 году в США доктором Робертом Хансом Гецем. Искусственным шунтом выбрана левая грудная артерия, отходящая от аорты. Ее периферический конец был присоединен к венечным сосудам. Советский хирург В. Колесов повторил аналогичный метод в Ленинграде в 1964 году.
Аутовенозное шунтирование первым выполнил в США кардиохирург из Аргентины Р.Фавалоро. Значительный вклад в разработку техники вмешательства принадлежит американскому профессору М.Дебейки.
В настоящее время подобные операции выполняются во всех крупных кардиоцентрах. Новейшее медицинское оборудование позволило более точно определять показания к хирургическому вмешательству, оперировать на работающем сердце (без аппарата искусственного кровообращения), сократить послеоперационный период.
Как выбираются показания к операции?
Аортокоронарное шунтирование проводится при невозможности или отсутствии результатов от баллонной ангиопластики, консервативного лечения. До операции в обязательном порядке проводится коронарография венечных сосудов и изучаются возможности применения шунта.
Маловероятен успех других методов при:
- выраженном стенозе левой коронарной артерии в области ее ствола;
- множественном атеросклеротическом поражении венечных сосудов с кальцинозом;
- возникновении стеноза внутри установленного стента;
- невозможности пройти катетером внутрь слишком узкого сосуда.
Основными показаниями к применению метода аортокоронарного шунтирования считаются:
- подтвержденная степень непроходимости левой коронарной артерии на 50% и более;
- сужение всего русла венечных сосудов на 70% и более;
- сочетание перечисленных изменений с стенозированием межжелудочковой передней артерии в зоне ее ответвления от главного ствола.

Для достижения результата пациенту может понадобиться не один шунт
Существуют 3 группы клинических показаний, которыми тоже пользуются врачи.
К I группе отнесены пациенты, устойчивые к лекарственной терапии или имеющие значительную ишемизированную зону миокарда:
- с cтенокардией III–IV функциональных классов;
- с нестабильной стенокардией;
- с возникшей острой ишемией после ангиопластики, нарушением гемодинамических показателей;
- при развивающемся инфаркте миокарда до 6 часов от начала болевого синдрома (позже, если признаки ишемии удерживаются);
- если стресс-тест по данным ЭКГ резко положителен, а пациент нуждается в плановой операции на брюшной полости;
- при отеке легких, вызванном острой недостаточностью сердца с ишемическими изменениями (сопровождает стенокардию у лиц в пожилом возрасте).
Во II группу входят пациенты, нуждающиеся в очень вероятном предотвращении острого инфаркта (без операции прогноз неблагоприятен), но плохо поддающиеся терапии лекарственными препаратами. Кроме уже приведенных выше основных причин, здесь учитывается степень нарушения функции выброса сердца и число пораженных венечных сосудов:
- поражение трех артерий при снижении функции ниже 50%;
- поражение трех артерий при функции выше 50%, но с выраженной ишемией;
- поражение одного или двух сосудов, но при высоком риске инфаркта из-за обширной площади ишемии.
К III группе относят пациентов, для которых аортокоронарное шунтирование выполняется как сопутствующая операция при более значительном вмешательстве:
- при операциях на клапанах, для устранения аномалий развития венечных артерий;
- если устраняются последствия тяжелого инфаркта (аневризма стенки сердца).
Международные ассоциации кардиологов рекомендуют ставить клинические признаки и показания на первое место, а затем учитывать анатомические изменения. Подсчитано, что риск летального исхода от вероятного инфаркта у больного значительно превышает летальность в период операции и после.
Наличие сопутствующих заболеваний, приводящих к ухудшению гипоксии миокарда (особенно пороков сердечного генеза), склоняет решение врачей в пользу применения шунтирования. В последние годы операция проводится ослабленным пациентам пожилого возраста по жизненным показаниям.
Когда операция противопоказана?
Кардиохирурги считают любые противопоказания относительными, поскольку дополнительная васкуляризация миокарда не может повредить пациенту с любым заболеванием. Однако следует учитывать вероятный риск смертельного исхода, который резко возрастает, и сообщать больному о нем.
Классическими общими противопоказаниями для любых операций считаются имеющиеся у пациента:
- хронические заболевания легких;
- болезни почек с признаками почечной недостаточности;
- онкологические заболевания.
Риск летальности резко увеличивается при:
- охвате атеросклеротическим поражением всех венечных артерий;
- снижении функции выброса левого желудочка до 30% и ниже в связи с массивными рубцовыми изменениями миокарда в послеинфарктном периоде;
- наличии выраженных симптомов декомпенсированной недостаточности сердца с застойными явлениями.
Из чего делают дополнительный шунтирующий сосуд?
В зависимости от избранного на роль шунта сосуда операции шунтирования подразделяются на:
- маммарокоронарную — шунтом служит внутренняя грудная артерия;
- аутоартериальную — у больного выделяется собственная лучевая артерия;
- аутовенозную — выбирается большая подкожная вена.

Подкожная вена голени прекрасно заменяет коронарный сосуд
Лучевая артерия и подкожная вены могут быть извлечены:
- открытым путем через кожные разрезы;
- с помощью эндоскопической техники.
Выбор методики влияет на длительность восстановительного периода и остаточный косметический дефект в виде рубцов.
В чем заключается подготовка к операции?
Предстоящее АКШ требует тщательного обследования пациента. К стандартным анализам относятся:
- клинический анализ крови;
- коагулограмма;
- печеночные тесты;
- содержание глюкозы в крови, креатинина, азотистых веществ;
- белок и его фракции;
- анализ мочи;
- подтверждение отсутствия ВИЧ-инфекции и гепатита;
- ЭКГ;
- допплерография сердца и сосудов;
- флюорография.
Специальные исследования проводятся в предоперационном периоде в стационаре. Обязательно делают коронарографию (рентгеновский снимок сосудистого рисунка сердца после введения контрастирующего вещества).

Пациент должен сообщить хирургу сведения о перенесенных болезнях, склонности к аллергическим реакциям на продукты или медикаменты
Полная информация позволит избежать осложнений в ходе операции и в послеоперационном периоде.
Плановая госпитализация осуществляется за неделю до предполагаемой операции. Пока заканчивается обследование, пациенту рекомендуется научиться глубокому дыханию. Техника пригодится для профилактики застойной пневмонии при реабилитации.
Для предупреждения тромбоэмболии из вен на ногах за 2–3 дня до назначенной операции проводится тугое бинтование от стопы до бедра.
Запрещено ужинать накануне вечером, завтракать утром для исключения возможной регургитации пищи из пищевода и ее попадания в трахею в период наркотического сна. При наличии волос на коже передней грудной клетки они сбриваются.
Осмотр анестезиолога заключается в собеседовании, измерении давления, аускультации, повторном выяснении перенесенных заболеваний.
Метод обезболивания
Аортокоронарное шунтирование требует полного расслабления пациента, поэтому применяется общий наркоз. Пациент почувствует только укол от внутривенного вхождения иглы при установке капельницы.
Засыпание происходит в течение минуты. Конкретный препарат-анестетик выбирается врачом анестезиологом с учетом состояния здоровья больного, возраста, функционирования сердца и сосудов, индивидуальной чувствительности.
Возможно использование разных комбинаций из обезболивающих для вводного и основного наркоза.

Состояние полного сна и обезболивания контролируется по специальным показателям
В специализированных центрах используется аппаратура для мониторного наблюдения и контроля за:
- пульсом;
- артериальным давлением;
- дыханием;
- щелочным резервом крови;
- насыщенностью кислородом.
Вопрос о необходимости интубации и перевода пациента на искусственное дыхание решается по требованию оперирующего врача и определяется техникой подхода.
В ходе вмешательства анестезиолог сообщает главному хирургу о показателях жизнеобеспечения. На этапе зашивания разреза введение анестетика прекращается, и к концу операции пациент постепенно просыпается.
Как проводится операция?
Еще статья:  Осложнения стентирования коронарных артерий
Осложнения стентирования коронарных артерий
Выбор техники операции зависит от возможностей клиники и опыта хирурга. В настоящее время аортокоронарное шунтирование выполняется:
- через открытый доступ к сердцу при разрезе грудины, подключении к аппарату искусственного кровообращения;
- на работающем сердце без искусственного кровообращения;
- при минимальном разрезе — используется доступ не через грудину, а путем мини-торакотомии через межреберный разрез длиной до 6 см.
Шунтирование с небольшим разрезом возможно только для соединения с левой передней артерией. Такая локализация заранее рассматривается при выборе вида операции.
Технически сложно осуществить подход на работающем сердце, если у больного очень узкие венечные артерии. В таких случаях этот способ неприменим.
К преимуществам операции без поддержки аппарата искусственного нагнетания крови относят:
- практическое отсутствие механических повреждений клеточных элементов крови;
- сокращение продолжительности вмешательства;
- уменьшение возможных осложнений, вызываемых аппаратурой;
- более быстрое послеоперационное восстановление.
В классическом способе вскрытие грудной клетки проводят через грудину (стернотомия). Специальными крючками разводится в стороны, а к сердцу присоединяется аппарат. На время операции он работает как насос и перегоняет кровь по сосудам.
Остановка сердца вызывается с помощью охлажденного раствора калия. При выборе метода вмешательства на работающем сердце оно продолжает сокращаться, а хирург входит в коронары с помощью специальных приспособлений (антикоагуляторов).

Обычно в составе оперирующей бригады не менее двух хирургов и медсестер
Пока первый занимается доступом к зоне сердца, второй обеспечивает выделение аутососудов для превращения их в шунты, вводит в них раствор с гепарином, чтобы предотвратить образование тромбов.
Затем создается новая сеть, обеспечивающая окружной путь доставки крови в ишемизированный участок. Остановленное сердце запускается с помощью дефибриллятора, а искусственное кровообращение отключается.
Для сшивания грудины накладываются специальные плотные скобы. В ране оставляют тонкий катетер для отвода крови и контроля за кровотечением. Вся операция продолжается около четырех часов. Аорта остается пережатой до 60 минут, искусственное кровообращение удерживают до 1,5 часа.
Как протекает послеоперационный период?
Из операционной больного на каталке под капельницей доставляют в отделение реанимации. Обычно здесь он пребывает в течение первых суток. Дыхание осуществляется самостоятельно. В раннем послеоперационном периоде продолжают мониторирование пульса и давления, контроль за выделением крови из установленной трубочки.
Частота кровотечения в ближайшие часы составляет не более 5% от всех прооперированных пациентов. В таких случаях возможно повторное вмешательство.
У ¼ части больных наблюдаются разные нарушения ритма. Обычно самым опасным периодом считаются первые 5 дней после операции. В терапию больного обязательно подключаются антиаритмические средства, противосвертывающие, антибиотики.
ЛФК (лечебную физкультуру) рекомендуется начинать со второго дня: ногами делать движения, имитирующие ходьбу, — тянуть носки на себя и обратно, чтобы чувствовалась работа икроножных мышц. Такая небольшая нагрузка позволяет усилить «проталкивание» венозной крови с периферии и предотвратить тромбообразование.
При осмотре врач обращает внимание на дыхательные упражнения. Глубокие вдохи расправляют ткань легких и защищают ее от застойных явлений. Для тренировки применяют надувание шаров.
Спустя неделю удаляют шовный материал в местах забора подкожной вены. Пациентам рекомендуют еще 1,5 месяца носить эластичный чулок.
На заживление грудины уходит до 6 недель. Запрещается подъем тяжестей и физическая работа.

На грудную клетку надевают специальный бандаж, поддерживающий ребра и грудину, для заживления швов на коже и укрепления грудинной кости
Выписка из стационара проводится через недельный срок.
В первые дни врач рекомендует небольшую разгрузку за счет легкого питания: бульон, жидкие каши, кисломолочные изделия. Учитывая имеющуюся кровопотерю, предлагаются включения блюд с фруктами, говядиной, печенью. Это помогает восстановить уровень гемоглобина за месяц.
Двигательный режим расширяют постепенно с учетом прекращения приступов стенокардии. Не стоит форсировать темп и гнаться за спортивными достижениями.
Наилучшим способом продолжения реабилитации является перевод в санаторий прямо из стационара. Здесь продолжится контроль за состоянием пациента, подберут индивидуальный режим.

В месте забора вены остаются небольшие гематомы, которые через 10 дней исчезают
Через 3 месяца кардиолог порекомендует проверить функционирование коронарных сосудов с помощью нагрузочных проб ЭКГ. Результат оценивают как успешный при отсутствии болей и патологии на пленке.
Необходимо четко понимать, что операция не останавливает атеросклеротический процесс и не излечивает гипертонию. Поэтому пациент не должен игнорировать назначенное ранее лечение.
Насколько вероятны осложнения?
Изучение статистики послеоперационных осложнений указывает на определенную долю риска для любого вида хирургических вмешательств. Это следует выяснить, принимая решение о согласии на операцию.
Летальный исход при плановом аортокоронарном шунтировании сейчас составляет не более 2,6%, в некоторых клиниках меньше. Специалисты указывают на стабилизацию этого показателя в связи с переходом на безотказные операции людям пожилого возраста.
Прогнозировать заранее длительность и степень улучшения состояния невозможно. Наблюдения за пациентами показывает, что показатели коронарного кровообращения после операции в первые 5 лет резко сокращают риск инфаркта миокарда, а в последующие 5 лет не отличаются от пациентов, леченных консервативными методами.
«Сроком действия» шунтирующего сосуда считается от 10 до 15 лет. Выживаемость после операции составляет в течение пяти лет — 88%, десяти — 75%, пятнадцати — 60%.
От 5 до 10% случаев среди причин смертельного исхода приходится на острую сердечную недостаточность.
Какие осложнения возможны после операции?
Наиболее частыми осложнениями аортокоронарного шунтирования считаются:
- кровотечение,
- нарушенный ритм сердца.
К менее частым относят:
- инфаркт миокарда, вызванный оторвавшимся тромбом:
- неполное сращение грудинного шва;
- инфицирование раны;
- тромбоз и флебит глубоких вен ноги;
- инсульт;
- почечную недостаточность;
- хроническую боль в зоне операции;
- формирование келоидных рубцов на коже.
Риск осложнений связан с тяжестью состояния больного до операции, сопутствующими заболеваниями. Увеличивается в случае экстренного вмешательства без подготовки и достаточного обследования.
После операции больной должен ежеквартально наблюдаться кардиологом, продолжать прием коронаролитиков, статинов (по показаниям), придерживаться антихолестериновой диеты. Несколько лет возвращенной активной жизни следует ценить и перестроить свой режим на более подходящий для здоровья.
Отзывы пациентов, переживших операцию, заставляют задуматься о личном выборе и ценностях в жизни.
Галина Михайловна, 58 лет, учитель музыки: «Прочитала статью и стала вспоминать о том, что меня подвигло в согласии на операцию. Только дожила до пенсии, как случился инфаркт. Правда, до этого лет 10 была постоянная гипертония. Лечилась время от времени, отдыхать было некогда (как все музработники, колымлю еще в двух местах). Оказавшись на больничной койке с постоянными приступами и страхом, согласилась, даже не задумываясь о последствиях. На консультацию направили в областной кардиологический центр. 3 месяца ожидала очереди на коронарографию. Когда предложили операцию, сразу согласилась. До и после выполняла все по рекомендациям врача. Боль в груди длилась дня 3, затем практически исчезла. Сейчас продолжаю заниматься любимым делом, веду учеников, подрабатываю в оркестре».
Сергей Николаевич, 60 лет, подполковник в отставке. «Невозможно постоянно бояться и ожидать инфаркта, лучше рискнуть. После операции 2 года приступов практически нет. Раз увеличил нагрузку на даче, почувствовал головокружение. После отдыха прошло. Может, хоть 5 или 10 лет смогу прожить, не вспоминая о сердце. Мои ровесники уже не в состоянии физически работать».
Суть коронарного шунтирования сосудов сердца
Медикаментозное лечение болей в сердце, обусловленных ишемической болезнью, облегчают страдания пациентов, но не решают проблему закупорки сосудов атеросклеротическими бляшками. Упорное течение ИБС. с которым не справляются лекарства, требует более радикальных мер – проведения операции. Пройдя ряд обследований и обратившись к кардиохирургу, можно узнать больше о методе под названием «аортокоронарное шунтирование» — что это такое, и есть ли показания к проведению такого лечения в конкретном случае.

Аортокоронарное шунтирование — что это такое
Операция, когда хирург, в случае значимого сужения или закупорки артерий сердца с помощью собственных сосудов пациента создает обходные пути для коронарного кровотока, называется аортокоронарным шунтированием.
В качестве шунтов у больного берут участки артерий или вен. Чаще всего используют внутренние грудные артерии. Преимущества такого шунта в том, что участки артерий можно взять во время операции в той же зоне, где происходит шунтирование. К тому же, эти артерии хорошо переносят новую нагрузку и остаются функциональными долгое время. Также подходят лучевые артерии, подкожные вены ног и нижняя эпигастральная и желудочно-сальниковая артерии.
Классическое проведение АКШ – достаточно травматичная операция с рассечением грудной кости, предполагающая использование аппарата искусственного кровообращения. Более щадящие методики могут проводиться через разрез в межреберье, и при этом не требуется отключения сердца от кровотока.

Коронарное шунтирование сосудов сердца: показания и противопоказания к операции
Аортокоронарное шунтирование (АКШ) – основной хирургический метод лечения ИБС, сопровождающейся выраженным сужением артерий сердца и стойкой стенокардией .
АКШ проводят при
- сужении левой коронарной артерии более половины от ее просвета;
- множественном поражении сердечных артерий атеросклерозом, когда бляшки перекрывают более 70% их просвета;
- значительное сужение передней межжелудочковой артерии в ее устье при общих признаках коронарного атеросклероза;
- стабильная стенокардия третьего и четвертого функционального класса, нестабильная стенокардия, резистентная к лечению у пациентов с достаточной функциональностью миокарда и отсутствием общей тяжелой патологии;
- неэффективных попытках эндоваскулярного лечения.
Выполнение операции АКШ не всегда возможно, среди прочего:
- когда атеросклеротические бляшки расположены на всем протяжении коронарных артерий, включая мелкие разветвления;
- в случае низкой сократимости миокарда: при постинфарктном кардиосклерозе, при низких показателях сердечного выброса (фракция выброса по данным ЭХО-КГ до 30-40%);
- при застойных явлениях, сопутствующих сердечной недостаточности;
- тяжелое общее состояние – при сопутствующих болезнях печени, почек, легких, при онкологических заболеваниях и обширном инсульте.
Суть операции
Патологические изменения в сердечной мышце и клинические проявления ИБС обусловлены наличием препятствия кровотоку в сосудах, питающих миокард. Во время оперативного вмешательства АКШ хирург восстанавливает адекватное кровообращение с помощью обходного пути. Для этого он подшивает один конец сосудистого шунта к аорте, а другой – ниже места сужения в коронарную артерию. Шунтов часто бывает несколько. В результате сердечная мышца начинает получать достаточное количество кислорода и питательных веществ.

Благодаря шунтированию у пациентов исчезают или уменьшаются проявления стенокардии, улучшается сократительная и насосная функции сердца. Больные расширяют диапазон физических нагрузок, восстанавливают работоспособность.
Обследование перед АКШ
Нередко коронарное шунтирование проводится в экстренном порядке пациентам, которых госпитализируют с острым инфарктом миокарда. Если проводится коронарография и врач видит учаток заблокированной артерии, эндоваскулярная процедура может быть расширена до АКШ. В этом случае особой подготовки и диагностики не проводят, ориентируются на тяжесть состояния пациента, учитывая анализы на группу крови, свертываемость. Операция проводится при динамическом наблюдении за ЭКГ.
Плановое АКШ предусматривает тщательное предварительное обследование пациента для оценки рисков и прогнозов выздоровления. Необходимо проведение
- ЭКГ (динамика, возможно Холтеровское мониторирование);
- эхокардиографии с допплеровским анализом;
- рентгенографии органов грудной клетки;
- анализов крови – общеклинического, биохимического, на свертываемость, группу крови, на ВИЧ, сифилис, гепатиты;
- Коронароангиографии.
Шунтирование сердца сколько живут после операци
После аортокоронарного шунтирования и улучшения состояния пациента актуально звучит вопрос о продолжительности жизни. Сухие статистические выкладки дают средний срок – 15-18 лет.
Наиболее функциональными в течение длительного времени остаются шунты из внутренней грудной артерии. Есть данные о пациентах, проживших с ними и 30 лет. Медики констатируют, что в течение 10 лет 60% всех прооперированных пациентов, независимо от вида шунта, избавлены от приступов стенокардии. 95% в течение пяти лет не подвержены инфаркту миокарда.

Множество факторов влияет на отдаленные результаты операции.
- Давность заболевания – насколько необратимые изменения в сердце возникли за время болезни, остались ли резервы компенсаторных возможностей организма.
- Наличие сопутствующих патологий
- Последствия осложнений в ходе операции.
- Как проходила реабилитация.
- Образ жизни пациента после восстановительного периода.
Проведение операции и заживление ран (кожные раны в течение 10 дней, грудная кость срастается в течение полугода) – только первый этап к избавлению от ишемической болезни сердца. В дальнейшем все зависит от внимательного от ношения пациента к своему здоровью.
Если вернуться к привычной жизни и ничего не менять, стенокардия даст знать о себе очень скоро и проведенная операция окажется бесполезной. Следует исключить и уменьшить все факторы риска, связанные с атеросклерозом и ИБС. В этот период важны самодисциплина, четкое и регулярное выполнение рекомендаций врача, периодические обследования. Важно:
- сменить пищевые привычки, наладить режим питания и включить в состав полезные для сердца продукты;
- проводить регулярные физические упражнения;
- отказаться от курения и алкоголя;
- следить за уровнем артериального давления и состоянием свертывающей системы крови, принимать рекомендованные врачом медикаменты.
Каждый пациент может как улучшить свою личную статистику, так и ухудшить. Если настроиться на здоровье и не сдаваться, с оперированным сердцем можно жить еще долго.
И я, как Лариса, пила против судорог — они появились как побочка от од …
Первые симптомы поражения сосудов головного мозга
Помню, у нашего дедушки золотой был характер лет до 80-ти. И память — …
Возможно ли повысить уровень гемоглобина в домашних условиях
Мой терапевт говорит однозначно: «Забудьте про народные средства и про …
Доступный каждому комплекс дыхательной гимнастики для сердца и сосудов
Очень полезная подборка комплексов дыхательной гимнастики. Такая трени …
Первые действия при подозрении на инфаркт
Я врач, хотелось бы дополнить. С Нитроглицерином надо быть осторожнее. …
Аортокоронарное шунтирование сосудов сердца (АКШ): показания, проведение, реабилитация
Коронарные артерии — это сосуды, отходящие от аорты к сердцу и питающие сердечную мышцу. В случае отложения на их внутренней стенке бляшек и клинически значимого перекрытия их просвета восстановить кровоток в миокарде можно с помощью операций стентирования или аортокоронарного шунтирования (АКШ). В последнем случае к коронарным артериям во время операции подводится шунт (обходной путь), минуя зону закупорки артерии, благодаря чему нарушенный кровоток восстанавливается, и сердечная мышца получает достаточный объем крови. В качестве шунта между коронарной артерией и аортой, как правило, используется внутренняя грудная или лучевая артерии, а также подкожная вена нижней конечности. Внутренняя грудная артерия считается наиболее физиологичным аутошунтом, причем изнашиваемость ее крайне низка, а функционирование в качестве шунта исчисляется десятилетиями.
Проведение подобной операции имеет следующие положительные моменты — увеличение продолжительности жизни у пациентов с ишемией миокарда, снижение риска развития инфаркта миокарда, улучшение качества жизни, повышение переносимости физических нагрузок, снижение необходимости использования нитроглицерина, который нередко очень плохо переносится пациентами. Про коронарное шунтирование львиная доля пациентов отзывается более, чем хорошо, так как их практически не беспокоят боли в груди, даже при значимой нагрузке; отпадает необходимость постоянного присутствия нитроглицерина в кармане; исчезают страхи возникновения инфаркта и смерти, а также другие психологические нюансы, характерные для лиц со стенокардией.
Показания для проведения операции
Показания для проведения АКШ выявляются не только по клиническим признакам (частота, продолжительность и интенсивность загрудинных болей, наличие перенесенных инфарктов миокарда или риск развития острого инфаркта, снижение сократительной функции левого желудочка по данным эхокардиоскопии), но и согласно результатам, полученным при проведении коронароангиографии (КАГ) — инвазивного метода диагностики с введением рентгеноконтрастного вещества в просвет коронарных артерий, наиболее точно показывающего место окклюзии артерии.

Основными показаниями, выявленными при коронарографии, являются следующие:
- Левая венечная артерия непроходима более, чем на 50% от ее просвета,
- Все коронарные артерии непроходимы более, чем на 70%,
- Стеноз (сужение) трех коронарных артерий, клинически проявляющиеся приступами стенокардии.
Клинические показания для проведения АКШ:
- Стабильная стенокардия 3-4 функциональных классов, плохо поддающаяся медикаментозной терапии (многократные в течение суток приступы загрудинных болей, не купирующиеся приемом нитратов короткого и/или продолжительного действия),
- Острый коронарный синдром, который может остановиться на этапе нестабильной стенокардии или развиться в острый инфаркт миокарда с подъемом или без подъема сегмента ST по ЭКГ (крупноочаговый или мелкоочаговый соответственно),
- Острый инфаркт миокарда не позднее 4-6-ти часов от начала некупирующегося болевого приступа,
- Сниженная переносимость физических нагрузок, выявленная при проведении проб с нагрузкой — тредмил-тест, велоэргометрия,
- Выраженная безболевая ишемия, выявленная при проведении суточного мониторирования АД и ЭКГ по Холтеру,
- Необходимость оперативного вмешательства у пациентов с пороками сердца и сопутствующей ишемией миокарда.
Противопоказания
К противопоказаниям для операции шунтирования относятся:
 Снижение сократительной функции левого желудочка, которая определяется по данным эхокардиоскопии как снижение фракции выброса (ФВ) менее 30-40%,
Снижение сократительной функции левого желудочка, которая определяется по данным эхокардиоскопии как снижение фракции выброса (ФВ) менее 30-40%,- Общее тяжелое состояние пациента, обусловленное терминальной почечной или печеночной недостаточностью, острым инсультом, заболеваниями легких, онкозаболеваниями,
- Диффузное поражение всех коронарных артерий (когда бляшки откладываются на протяжении всего сосуда, и подвести шунт становится невозможным, так как в артерии нет не пораженного участка),
- Тяжелая сердечная недостаточность.
Подготовка к операции
Операция шунтирования может быть выполнена в плановом или в экстренном порядке. Если пациент поступает в сосудистое или кардиохирургическое отделение с острым инфарктом миокарда, ему сразу же после короткой предоперационной подготовки выполняется коронарография, которая может быть расширена до операции стентирования или шунтирования. В этом случае выполняются только самые необходимые анализы — определение группы крови и свертывающей системы крови, а также ЭКГ в динамике.

В случае планового поступления пациента с ишемией миокарда в стационар проводится полноценное обследование:
- ЭКГ,
- Эхокардиоскопия (УЗИ сердца),
- Рентгенография органов грудной клетки,
- Общеклинические анализы крови и мочи,
- Биохимическое исследование крови с определением свертывающей способности крови,
- Анализы на сифилис, вирусные гепатиты, ВИЧ-инфекцию,
- Коронароангиография.
Как проводится операция?
После проведения предоперационной подготовки, включающей в себя внутривенное введение седативных препаратов и транквилизаторов (фенобарбитал, феназепам и др) для достижения лучшего эффекта от наркоза, пациента доставляют в операционную, где и будет проводиться операция в течение ближайших 4-6-ти часов.
Шунтирование всегда проводится под общим наркозом. Ранее оперативный доступ проводился с помощью стернотомии — рассечения грудины, в последнее время все чаще проводятся операции из мини-доступа в межреберном промежутке слева в проекции сердца.

В большинстве случаев во время операции сердце подключают к аппарату искусственного кровообращения (АИК), который в этот период времени осуществляет кровоток по организму вместо сердца. Также возможно проведение шунтирования на работающем сердце, без подключения АИК.
После пережатия аорты (как правило, на 60 минут) и подключения сердца к аппарату (в большинстве случаев на полтора часа) хирург выделяет сосуд, который будет являться шунтом и подводит его к пораженной коронарной артерии, подшивая другой конец к аорте. Таким образом, ток крови к коронарным артериям будет осуществляться из аорты, минуя участок, в котором располагается бляшка. Шунтов может быть несколько — от двух до пяти, в зависимости от количества пораженных артерий.
После того, как все шунты были подшиты в нужные места, на края грудинной кости накладываются скобы из металлической проволоки, ушиваются мягкие ткани и накладывается асептическая повязка. Также выводятся дренажи, по которым вытекает геморрагическая (кровянистая) жидкость из полости перикарда. Через 7-10 дней, в зависимости от темпов заживания постоперационной раны, швы и повязка могут быть сняты. В этот период выполняются ежедневные перевязки.
Сколько стоит операция шунтирования?
Операция АКШ относится к высокотехнологичным видам медицинской помощи, поэтому стоимость ее довольно высока.
В настоящее время такие операции проводятся по квотам, выделенным из средств регионального и федерального бюджета, если операция будет проведена в плановом порядке лицам с ИБС и стенокардией, а также бесплатно по полисам ОМС в случае, если операция проводится экстренно пациентам с острым инфарктом миокарда.
Для получения квоты пациенту должны быть выполнены методы обследования, подтверждающие необходимость оперативного вмешательства (ЭКГ, коронарография, УЗИ сердца и др), подкрепленные направлением лечащего врача кардиолога и кардиохирурга. Ожидание квоты может занять от нескольких недель до пары месяцев.
Если же пациент не намерен ожидать квоты и может себе позволить проведение операции по платным услугам, то он может обратиться в любую государственную (в России) или в частную (за границей) клинику, практикующие проведение таких операций. Примерная стоимость шунтирования составляет от 45 тыс. руб. за само оперативное вмешательство без стоимости расходных материалов до 200 тыс. руб. со стоимостью материалов. При совместном протезировании клапанов сердца с шунтированием цена составляет соответственно от 120 до 500 тыс. руб. в зависимости от количества клапанов и шунтов.
Осложнения

Послеоперационные осложнения могут развиться как со стороны сердца, так и других органов. В раннем послеоперационном периоде сердечные осложнения представлены острым периоперационным некрозом миокарда, который может развиться в острый инфаркт миокарда. Факторы риска развития инфаркта заключаются в основном во времени функционирования аппарата искусственного кровообращения – чем дольше сердце не выполняет свою сократительную функцию во время операции, тем больше риск повреждения миокарда. Постоперационный инфаркт развивается в 2-5% случаев.
Осложнения со стороны других органов и систем развиваются редко и определяются возрастом пациента, а также наличием хронических заболеваний. К осложнениям относятся острая сердечная недостаточность, инсульт, обострение бронхиальной астмы, декомпенсация сахарного диабета и др. Профилактикой возникновения таких состояний является полноценное обследование перед шунтированием и комплексная подготовка пациента к операции с коррекцией функции внутренних органов.
Образ жизни после операции
Послеоперационная рана начинает заживать уже через 7-10 дней суток после шунтирования. Грудина же, являясь костью, заживает гораздо позднее – через 5-6 месяцев после операции.
В раннем послеоперационном периоде с пациентом проводятся реабилитационные мероприятия. К ним относятся:
- Диетическое питание,
- Дыхательная гимнастика – пациенту предлагается подобие воздушного шарика, надувая который, пациент расправляет легкие, что препятствует развитию венозного застоя в них,
- Физическая гимнастика, сначала лежа в постели, затем ходьба по коридору – в настоящее время пациентов стремятся как можно раньше активизировать, если это не противопоказано в силу общей тяжести состояния, для профилактики застоя крови в венах и тромбоэмболических осложнений.

В позднем постоперационном периоде (после выписки и в последующем) продолжается выполнение упражнений, рекомендованных врачом лечебной физкультуры (врач ЛФК), которые укрепляют и тренируют сердечную мышцу и сосуды. Также пациенту для реабилитации необходимо следовать принципам здорового образа жизни, к которым относятся:
- Полный отказ от курения и употребления алкоголя,
- Соблюдение основ здорового питания – исключение жирной, жареной, острой, соленой пищи, большее употребление в пищу свежих овощей и фруктов, кисломолочных продуктов, нежирных сортов мяса и рыбы,
- Адекватная физическая нагрузка – ходьба, легкая утренняя гимнастика,
- Достижение целевого уровня артериального давления, осуществляемое с помощью гипотензивных препаратов.
Оформление инвалидности
После операции шунтирования сосудов сердца временная нетрудоспособность (по больничному листу) оформляется сроком до четырех месяцев. После этого пациенты направляются на МСЭ (медико-социальная экспертиза), в ходе которой решается о присвоении пациенту той или иной группы инвалидности.
III группа присваивается пациентам с неосложненным течением послеоперационного периода и с 1-2 классами (ФК) стенокардии, а также без сердечной недостаточности или с ней. Допускается работа в сфере профессий, не несущих угрозы сердечной деятельности пациенту. К запрещенным профессиям относятся — работа на высоте, с токсичными веществами, в полевых условиях, профессия водителя.
II группа присваивается пациентам с осложненным течением послеоперационного периода.
I группа присваивается лицам с тяжелой хронической сердечной недостаточностью, требующим ухода посторонних лиц.
Прогноз после операции шунтирования определяется рядом таких показателей, как:
 Длительность функционирования шунта. Самым долгосрочным считается использование внутренней грудной артерии, так как ее состоятельность определяется через пять лет после операции более чем у 90% пациентов. Такие же хорошие результаты отмечаются при использовании лучевой артерии. Большая подкожная вена обладает меньшей износоустойчивостью, и состоятельность анастомоза спустя 5 лет наблюдается менее чем у 60% пациентов.
Длительность функционирования шунта. Самым долгосрочным считается использование внутренней грудной артерии, так как ее состоятельность определяется через пять лет после операции более чем у 90% пациентов. Такие же хорошие результаты отмечаются при использовании лучевой артерии. Большая подкожная вена обладает меньшей износоустойчивостью, и состоятельность анастомоза спустя 5 лет наблюдается менее чем у 60% пациентов.- Риск развития инфаркта миокарда составляет всего 5% в первые пять лет после операции.
- Риск внезапной сердечной смерти снижается до 3% в первые 10 лет после операции.
- Улучшается переносимость физических нагрузок, снижается частота приступов стенокардии, а у большей части больных (около 60%) стенокардия не возвращается совсем.
- Статистика смертности – постоперационная летальность составляет 1-5%. К факторам риска относятся дооперационные (возраст, количество перенесенных инфарктов, зона ишемии миокарда, количество пораженных артерий, анатомические особенности коронарных артерий до вмешательства) и постоперационные (характер используемого шунта и время искусственного кровообращения).
Исходя из вышеизложенного, следует отметить, что операция АКШ – отличная альтернатива длительному медикаментозному лечению ИБС и стенокардии, так как достоверно позволяет снизить риск развития инфаркта миокарда и риск возникновения внезапной сердечной смерти, а также значительно улучшить качество жизни пациента. Таким образом, в большинстве случаев операции шунтирования прогноз благоприятный, а живут пациенты после шунтирования сосудов сердца более 10-ти лет.
Видео: аортокоронарное шунтирование сосудов сердца — медицинская анимация
Видео: аортокоронарное шунтирование на работающем сердце
Источники: http://serdec.ru/lechenie/aortokoronarnoe-shuntirovanie-stoit-delat, http://pro-varikoz.com/aortokoronarnoe-shuntirovanie/, http://operaciya.info/serdce-sosudy/aksh-aortokoronarnoe-shuntirovanie/



 Важно понимать, что самостоятельное лечение ЖЭС, чревато серьезными осложнениями, поэтому не стоит рисковать и первое что необходимо сделать при появлении дискомфорта в области сердца – нанести визит к кардиологу.
Важно понимать, что самостоятельное лечение ЖЭС, чревато серьезными осложнениями, поэтому не стоит рисковать и первое что необходимо сделать при появлении дискомфорта в области сердца – нанести визит к кардиологу.
 «Кардиолог Онлайн» — сайт для тех, кто интересуется кардиологией и болезнями сердца. В настоящее время болезни сердца занимают лидирующее положение в статистике заболеваемости, поэтому крайне важно, научится распознавать ранние признаки и симптомы болезней сердца.
«Кардиолог Онлайн» — сайт для тех, кто интересуется кардиологией и болезнями сердца. В настоящее время болезни сердца занимают лидирующее положение в статистике заболеваемости, поэтому крайне важно, научится распознавать ранние признаки и симптомы болезней сердца. 

 могание, затрудненное дыхание, беспокойное состояние и других;
могание, затрудненное дыхание, беспокойное состояние и других; ратиться к специалисту,
ратиться к специалисту, Частота пульса –показатель оценки деятельности сердечно ─ сосудистой системы. При подсчете количества сокращений принимается во внимание ряд характеристик (наполняемость, регулярность, величина, форма), что позволяет судить о наличии патологии.
Частота пульса –показатель оценки деятельности сердечно ─ сосудистой системы. При подсчете количества сокращений принимается во внимание ряд характеристик (наполняемость, регулярность, величина, форма), что позволяет судить о наличии патологии. ослых допустимое значение колеблется в пределах 60–80 ударов за минуту. Можно заметить тенденцию к небольшомуускорениючастоты пульса по мере старения. В 50–60 лет допускается величина 65–85 ударов, а в 60–80 лет сердечный ритм находится в пределах 70–90 сокращений как у женщин, так и у мужчин.
ослых допустимое значение колеблется в пределах 60–80 ударов за минуту. Можно заметить тенденцию к небольшомуускорениючастоты пульса по мере старения. В 50–60 лет допускается величина 65–85 ударов, а в 60–80 лет сердечный ритм находится в пределах 70–90 сокращений как у женщин, так и у мужчин. Измерение проводится в течение 30 секунд с последующим умножением полученного числа на 2. Либо за 12 секунд и затем умножением на 5. Однако, когда отмечается нерегулярность пульса, то рационально оценивать количество сокращений за минуту.
Измерение проводится в течение 30 секунд с последующим умножением полученного числа на 2. Либо за 12 секунд и затем умножением на 5. Однако, когда отмечается нерегулярность пульса, то рационально оценивать количество сокращений за минуту. У плода для оценки сердцебиения используется кардиотокография. С помощью специального прибора, имеющего ультразвуковой и тензометрический датчик,рассчитывается вариабельность сердечного ритма (ВСР).
У плода для оценки сердцебиения используется кардиотокография. С помощью специального прибора, имеющего ультразвуковой и тензометрический датчик,рассчитывается вариабельность сердечного ритма (ВСР). Нормальный ритм сердца понятие индивидуальное для каждого человека, и находится под влиянием различных факторов, которые приводят к его учащению или урежению. Среди таких причин выделяют функциональные, патологические. К физиологическим относятся:
Нормальный ритм сердца понятие индивидуальное для каждого человека, и находится под влиянием различных факторов, которые приводят к его учащению или урежению. Среди таких причин выделяют функциональные, патологические. К физиологическим относятся: Стрессы, прием пищи тоже ведут к увеличению числа сердечных ударов. Во время сна, наоборот, пульс снижается, что связано с влиянием блуждающего нерва.У женщин сердцебиение может наблюдаться во время менструации, климакса вследствие гормональных изменений.
Стрессы, прием пищи тоже ведут к увеличению числа сердечных ударов. Во время сна, наоборот, пульс снижается, что связано с влиянием блуждающего нерва.У женщин сердцебиение может наблюдаться во время менструации, климакса вследствие гормональных изменений. Лекарственные средства по-разному действуют на сердце. Некоторые способны снизить пульс (бета ─ блокаторы, антагонисты кальция), другие ускорить (атропин). Отклонения работы щитовидной железы вызывает учащение (гипертиреоз) или урежение(гипотиреоз) ритмических сокращений.
Лекарственные средства по-разному действуют на сердце. Некоторые способны снизить пульс (бета ─ блокаторы, антагонисты кальция), другие ускорить (атропин). Отклонения работы щитовидной железы вызывает учащение (гипертиреоз) или урежение(гипотиреоз) ритмических сокращений. Существует ряд понятий, характеризующих ритм сердца. Ниже приведены часто употребляемые.
Существует ряд понятий, характеризующих ритм сердца. Ниже приведены часто употребляемые. Самочувствие пациента зависит от того, какая степень урежения сократительной деятельности сердца. Незначительное уменьшение частоты не нарушает качество жизни пациента, а выраженное снижение может сопровождаться судорогами.
Самочувствие пациента зависит от того, какая степень урежения сократительной деятельности сердца. Незначительное уменьшение частоты не нарушает качество жизни пациента, а выраженное снижение может сопровождаться судорогами.
 Частота колебания стенок сосудов – важный показатель физиологических процессов, проходящих в организме. Пульс способен рассказать о проблемах сердечнососудистой системы и организма в целом.
Частота колебания стенок сосудов – важный показатель физиологических процессов, проходящих в организме. Пульс способен рассказать о проблемах сердечнососудистой системы и организма в целом. Как я вылечила тахикардию, ИБС, стенокардию и атеросклероз? Реальная ИСТОРИЯ лечения от Ольги Маркович Интервью Моя история Лечение markovich.ru
Как я вылечила тахикардию, ИБС, стенокардию и атеросклероз? Реальная ИСТОРИЯ лечения от Ольги Маркович Интервью Моя история Лечение markovich.ru Е.Малышева: для лечения ЗАБОЛЕВАНИЙ СЕРДЦА нужно каждый день. Чтобы сердце всегда было ЗДОРОВО нужно выпивать перед сном. Сайт Елены Малышевой Интервью с врачом malisheva.ru
Е.Малышева: для лечения ЗАБОЛЕВАНИЙ СЕРДЦА нужно каждый день. Чтобы сердце всегда было ЗДОРОВО нужно выпивать перед сном. Сайт Елены Малышевой Интервью с врачом malisheva.ru Сердечные заболевания уходят мгновенно! Поразительное открытие. Моя история в лечении ПАТОЛОГИЙ СЕРДЦА Официальный сайт История лечения Интервью lechimserdce.ru
Сердечные заболевания уходят мгновенно! Поразительное открытие. Моя история в лечении ПАТОЛОГИЙ СЕРДЦА Официальный сайт История лечения Интервью lechimserdce.ru наличие беременности, начало менопаузы или менструации;
наличие беременности, начало менопаузы или менструации; Повышение пульса может обуславливаться критериями физической активности, стрессовой ситуацией и нахождением в плохо проветриваемом помещении.
Повышение пульса может обуславливаться критериями физической активности, стрессовой ситуацией и нахождением в плохо проветриваемом помещении.











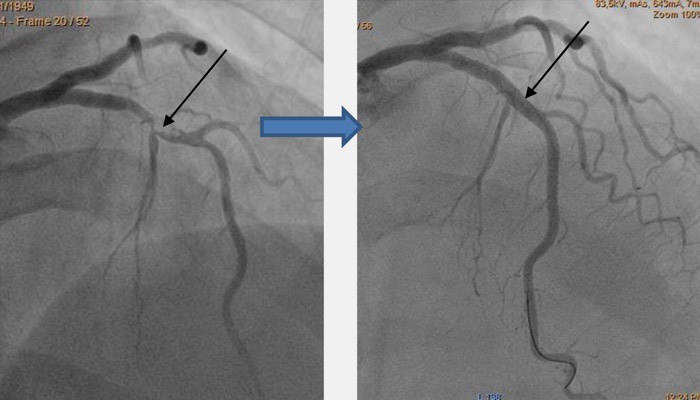




 Нажмите на фото для увеличения
Нажмите на фото для увеличения Принцип коронарного шунтирования
Принцип коронарного шунтирования Некроз сердечной мышцы
Некроз сердечной мышцы
 Этапы стентирования коронарных артерий
Этапы стентирования коронарных артерий






 Ишемическая болезнь сердца имеет множество клинических форм. Одной из самых частых является «грудная жаба». Такое название в народе получила стенокардия.
Ишемическая болезнь сердца имеет множество клинических форм. Одной из самых частых является «грудная жаба». Такое название в народе получила стенокардия. Стабильная стенокардия напряжения подразделяется по классам в зависимости от факторов, провоцирующих появление болей. Наиболее легкой степени (ФК 1) соответствует возникновение ангинозного приступа при выполнении сверхсильной работы.
Стабильная стенокардия напряжения подразделяется по классам в зависимости от факторов, провоцирующих появление болей. Наиболее легкой степени (ФК 1) соответствует возникновение ангинозного приступа при выполнении сверхсильной работы. Стенокардия напряжения, при которой приступ развивается при подъеме на один пролет лестничной площадки или пешем шаге в обычном темпе 100-200 м, соответствует ФК 3.
Стенокардия напряжения, при которой приступ развивается при подъеме на один пролет лестничной площадки или пешем шаге в обычном темпе 100-200 м, соответствует ФК 3. Анамнез заболевания с характерными жалобами на загрудинные боли, возникающие при определенных обстоятельствах, является субъективным критерием постановки диагноза.Для объективизации данных прибегают к проведению ЭКГ и выполнению нагрузочных проб. Во время ишемии на пленке регистрируются классические изменения в виде снижения (реже подъема) сегмента ST.
Анамнез заболевания с характерными жалобами на загрудинные боли, возникающие при определенных обстоятельствах, является субъективным критерием постановки диагноза.Для объективизации данных прибегают к проведению ЭКГ и выполнению нагрузочных проб. Во время ишемии на пленке регистрируются классические изменения в виде снижения (реже подъема) сегмента ST. Суточное мониторирование ЭКГ помогает выявить ишемию в течение суток при обычном для пациента распорядке дня.
Суточное мониторирование ЭКГ помогает выявить ишемию в течение суток при обычном для пациента распорядке дня. Стенокардия напряжения 3 ФК является диагнозом, требующим отстранения от тяжелого физического труда и психоэмоциональных нагрузок, перевода на работу с меньшими энергозатратами и активностью.
Стенокардия напряжения 3 ФК является диагнозом, требующим отстранения от тяжелого физического труда и психоэмоциональных нагрузок, перевода на работу с меньшими энергозатратами и активностью.
 Боль в области эпигастрия.
Боль в области эпигастрия. Быстрая ходьба.
Быстрая ходьба. ЭКГ – проводится во время болевого приступа, что наиболее информативно.
ЭКГ – проводится во время болевого приступа, что наиболее информативно. Суточный мониторинг при использовании аппарата холтера.
Суточный мониторинг при использовании аппарата холтера. Прежде всего, нужно остановиться и прекратить физическую нагрузку и успокоить эмоции. Тут же положить под язык таблетку нитроглицерина, при сильном приступе можно использовать и две. Желательно, чтобы ротовая полость предварительно была увлажнена. Максимальная доза нитроглицерина – 5 таблеток, но это лишь в том случае, если медицинская помощь не предвидится. Заменить таблетки можно специальным спреем. Действие лекарства будет заметно уже через пару минут.
Прежде всего, нужно остановиться и прекратить физическую нагрузку и успокоить эмоции. Тут же положить под язык таблетку нитроглицерина, при сильном приступе можно использовать и две. Желательно, чтобы ротовая полость предварительно была увлажнена. Максимальная доза нитроглицерина – 5 таблеток, но это лишь в том случае, если медицинская помощь не предвидится. Заменить таблетки можно специальным спреем. Действие лекарства будет заметно уже через пару минут. Аспирин – разжижает кровь, что облегчает ее течение по венам. При наличии симптомов инфаркта миокарда, необходимо проглотить, не разжевывая, таблетку Аспирина.
Аспирин – разжижает кровь, что облегчает ее течение по венам. При наличии симптомов инфаркта миокарда, необходимо проглотить, не разжевывая, таблетку Аспирина. Заварить по 3 л. ягод боярышника и шиповника в 2х литрах воды. Емкость укутать и оставить на сутки. После процедить, ягоды отжать, принимать жидкость трижды в день по целому стакану в течение месяца.
Заварить по 3 л. ягод боярышника и шиповника в 2х литрах воды. Емкость укутать и оставить на сутки. После процедить, ягоды отжать, принимать жидкость трижды в день по целому стакану в течение месяца. Коронарное шунтирование – вживление кровеносного сосуда в блокированную бляшками коронарную артерию, что позволяет нормализировать кровоток.
Коронарное шунтирование – вживление кровеносного сосуда в блокированную бляшками коронарную артерию, что позволяет нормализировать кровоток.




















 Медики выделяют как один из основных факторов появления утолщения стенок сердца наследственность. Человек, в семье которого есть родственники с нарушениями работы сердца, имеет генетическую расположенность к такому виду заболевания, и гипертрофия левых желудочков не стала исключением. Список причин, которые способствуют появлению заболевания, не слишком большой:
Медики выделяют как один из основных факторов появления утолщения стенок сердца наследственность. Человек, в семье которого есть родственники с нарушениями работы сердца, имеет генетическую расположенность к такому виду заболевания, и гипертрофия левых желудочков не стала исключением. Список причин, которые способствуют появлению заболевания, не слишком большой: Замирание сердца.
Замирание сердца. Появление болей в области сердца.
Появление болей в области сердца. Питание должно включать в себя морепродукты, овощи, фрукты, мясо (нежирное). Необходимо отказаться от жирной и жареной пищи совсем или употреблять ее в минимальных количествах изредка. Во время лечения пациенту назначаются легкие физические нагрузки. Очень часто это могут быть плавание, аэробика, легкий бег, так называемый бег трусцой. Если все это не дало положительного сдвига и болезнь продолжает развиваться, то предлагается оперативное вмешательство, так называемое удаление уплотненной части мышцы сердца.
Питание должно включать в себя морепродукты, овощи, фрукты, мясо (нежирное). Необходимо отказаться от жирной и жареной пищи совсем или употреблять ее в минимальных количествах изредка. Во время лечения пациенту назначаются легкие физические нагрузки. Очень часто это могут быть плавание, аэробика, легкий бег, так называемый бег трусцой. Если все это не дало положительного сдвига и болезнь продолжает развиваться, то предлагается оперативное вмешательство, так называемое удаление уплотненной части мышцы сердца. Последний рецепт включает в себя траву адониса, ее заливают водой и варят три минуты на небольшом огне. Настаивать нужно 30 минут. Принимать три раза в сутки по одной ложке (столовой).
Последний рецепт включает в себя траву адониса, ее заливают водой и варят три минуты на небольшом огне. Настаивать нужно 30 минут. Принимать три раза в сутки по одной ложке (столовой).

 Поздние осложнения инфаркта миокарда
Поздние осложнения инфаркта миокарда







 Первые признаки аритмии сердца
Первые признаки аритмии сердца






 Кардиостимулятор состоит из таких узлов:
Кардиостимулятор состоит из таких узлов:
 При отсутствии жалоб пациенты с имплантированным кардиостимулятором проходят обследование два раза в год.
При отсутствии жалоб пациенты с имплантированным кардиостимулятором проходят обследование два раза в год.
 Нажмите на фото для увеличения
Нажмите на фото для увеличения

 Нажмите на фото для увеличения
Нажмите на фото для увеличения Вид кардиостимулятора после имплантации
Вид кардиостимулятора после имплантации



 очень сильно перетягивая. Это необходимо сделать для того, чтобы уменьшить возврат крови к сердцу, тем самым частично разгружая его. Также желательно открыть окно, чтобы был доступ к свежему воздуху у больного с подозрением на инфаркт миокарда.
очень сильно перетягивая. Это необходимо сделать для того, чтобы уменьшить возврат крови к сердцу, тем самым частично разгружая его. Также желательно открыть окно, чтобы был доступ к свежему воздуху у больного с подозрением на инфаркт миокарда.