Ишемия сердца: механизм и причины возникновения заболевания, возможные осложнения
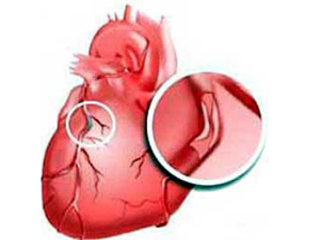
Ишемия сердца (ишемическая болезнь сердца, ИБС), код по международной классификации десятого пересмотра МКБ 10 I20 — I25, — это нарушение кровоснабжения миокарда из-за поражения питающих его сосудов.
Как отмечают российские ученые, данная патология становится причиной смерти 50% мужчин в молодом возрасте. Распространенность подобной болезни у женщин возрастает в период менопаузы, от нее страдают порядка 65% представительниц слабого пола.
Из курса биологии известно, что деятельность любой клетки в нашем организме невозможна без поступления кислорода. Это же касается и миофибрилл — основных структурных компонентов сердечной мышцы.
Доставка питательных веществ с кровью, что обеспечивает постоянные сокращения миокарда, осуществляется через начинающиеся от аорты правую и левую коронарные артерии.
Соответственно сужение просвета этих сосудов приводит к недостаточному снабжению клеток сердечной мышцы кислородом, и как следствие, нарушению их сократительной активности. Другими словами, коронарный кровоток не в состоянии удовлетворить потребности миокарда в питательных веществах.
Основными этиологическими факторами ишемии сердца являются:
- Атеросклероз коронарных артерий. При изменении белкового и жирового обмена возрастает количество липопротеинов низкой плотности, которые являются основным переносчиком холестерина. В результате этих процессов замедляется кровоток, разрыхляется стенка сосудов, там начинается скопление липидов. Затем жиры «обрастают» волокнами соединительной ткани. Образуется атеросклеротическая бляшка, которая перекрывает просвет коронарной артерии. Обнаружение подобных отложений происходит в 95% случаев у пациентов, страдающих от ишемии сердца.
- Спазм коронарных артерий обычно развивается на фоне атеросклероза, так как этот недуг влияет на их иннервацию. Это вызывает гиперчувствительность к различным факторам внешней среды. Клинические симптомы ишемии сердца обусловлены «порочным кругом»: атеросклероз приводит к спазму сосудов, который, в свою очередь, усугубляет течение этого заболевания. Когда сужение просвета артерий достигает 75%, появляются признаки стенокардии.
Развитие атеросклероза и последствия этого заболевания, ишемии сердца, сопряжено с такими факторами:
- курение;
- сахарный диабет;
- неправильная диета, и как результат, ожирение;
- низкая физическая активность, малоподвижный образ жизни;
- наследственная предрасположенность;
- нарушения липидного или углеводного обмена;
- постоянное эмоциональное перенапряжение;
- пороки сердца, врожденные или приобретенные;
- повышенное артериальное давление.
В некоторых случаях острая ишемия сердца развивается у новорожденных из-за внутриутробных патологий сердечно — сосудистой системы или гипоксии во время родов. Результатом стойкого кислородного голодания миокарда является хроническая сердечная недостаточность. Этот синдром очень опасен, так как служит основной причиной смертности в пожилом возрасте.
Безоперационное лечение ишемии сердца возможно на начальных стадиях заболевания. Поэтому при появлении недомогания необходимо записаться к кардиологу, патологию обычно распознают по результатам ЭКГ. На данном этапе терапия возможна в домашних условиях. Помимо лекарственных препаратов в виде таблеток или инъекций и народных средств, эффективны физические упражнения, разработанные специалистами по ЛФК.
Ишемическая болезнь сердца: что это такое, классификация
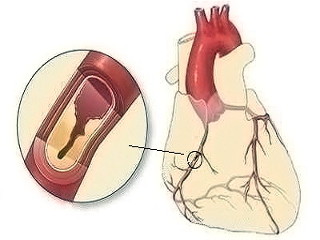 Долгое время единственным критерием, позволяющим определить, что такое ишемия сердца, считалась стенокардия. Однако после проведенных исследований специалистами Всемирной Организации Здравоохранения и обсуждения их результатов на форумах по кардиологии была предложена более полная классификация данного недуга.
Долгое время единственным критерием, позволяющим определить, что такое ишемия сердца, считалась стенокардия. Однако после проведенных исследований специалистами Всемирной Организации Здравоохранения и обсуждения их результатов на форумах по кардиологии была предложена более полная классификация данного недуга.
Она включает такие состояния:
- Внезапная коронарная смерть или первичная остановка кровообращения. Она характеризуется потерей сознания и остановкой сердца в течение часа после начавшейся тахикардии, переходящей в фибрилляцию желудочков.
- Стенокардия (стабильная, спонтанная, нестабильная). Стабильная стенокардия характеризуется появлением симптомов в ответ на стресс или физические нагрузки. В зависимости от выраженности клинических признаков выделяют четыре класса подобной патологии. Спонтанная стенокардия отличается внезапным возникновением приступов в покое либо на фоне привычных физических нагрузок. Нестабильная стенокардия очень опасна, так как является предвестником острого инфаркта. Также врачи отмечают, что прогноз подобного синдрома в большей степени неблагоприятен для мужчин.
- Безболевая ишемия сердца. Что это такое? Данная форма заболевания характеризуется признаками кислородного голодания тканей миокарда, заметными только после проведения диагностических тестов. Однако внешние симптомы (боль, ощущение сдавливания грудной клетки) отсутствуют. Механизм развития такой формы ишемии миокарда до конца не выяснен. Но установлено, что это не связано со степенью поражения атеросклерозом коронарных сосудов. Возможно, данная патология обусловлена уменьшением чувствительности болевых рецепторов клеток к определенным медиаторам, выделяемых в ответ на снижение уровня снабжения миокарда кислородом и питательными веществами.
- Инфаркт миокарда (крупноочаговый и мелкоочаговый) развивается при внезапном прекращении кровообращения в тканях сердечной мышцы в результате закупорки коронарных артерий тромбом или фрагментом атеросклеротической бляшки. Прогноз зависит от скорости оказания врачами неотложной помощи.
- Постинфарктный кардиосклероз. В результате кислородного голодания функциональная способность клеток миокарда не восстанавливается. Начинаются локальные изменения, обусловленные замещением погибшей мышечной ткани соединительной. В той или иной степени эти патологические процессы затрагивают и проводящую систему сердца, это проявляется нарушением его сократительной активности. Компенсировать симптомы недостаточности больному поможет дыхательная гимнастика.
Особого внимания заслуживает вопрос, что такое ишемия сердца у детей, и по каким причинам она возникает. У ребенка школьного и подросткового возраста могут выявлять признаки атеросклероза коронарных артерий, часто это обусловлено сахарным диабетом. Однако клинические симптомы ишемической болезни возникают гораздо позже.
У новорожденных острое кислородное голодание сердца и мозга обычно развивается на фоне внутриутробной гипоксии из-за осложненной беременности или асфиксии в процессе родов. Подобное состояние считают угрожающим жизни ребенка, после проведенных реанимационных мероприятий требуется длительная реабилитация.
ИБС: симптомы и диагностика
Клиническая картина ишемической болезни сердца обусловлена ее формой. Так, безболевой тип, который диагностируют приблизительно у трети пациентов, может никак не проявляться в течение десятилетий. В остальных случаях симптомы ИБС носят волнообразный характер, когда периоды «затишья» чередуются с обострениями.
Общими признаками ишемии сердца являются:
- головокружение;
- слабость;
- недомогание;
- чувство усиленного сердцебиения;
- одышка;
- сильная потливость;
- на фоне развития сердечной недостаточности появляются отеки в области голеностопного сустава и щиколоток.
Подробнее о заболевании
Приступ стенокардии характеризуется следующими симптомами:
- ощущение сдавливания или дискомфорта за грудиной, которое перерастает в сильную боль;
- тахикардия;
- колебания артериального давления;
- одышка.
Как правило, приступ стенокардии возникает на фоне физических нагрузок, психоэмоционального стресса и исчезает в покое либо после приема таблетки Нитроглицерина.
Признаками инфаркта миокарда служат:
- резкая либо нарастающая боль в области сердца, она обычно отдает в левую руку, лопатку, нижнюю челюсть. Человек рефлекторно прижимает руку к груди, садится, либо принимает согнутое положение;
- сильная одышка, чувство нехватки кислорода вплоть до удушья;
- гипотония .
В отличие от других симптомов ишемической болезни сердца, боль при инфаркте миокарда не снимается таблеткой Нитроглицерина.
Для профилактики осложнений и предотвращения инвалидности в результате хронической сердечной недостаточности большое значение имеет ранняя диагностика. Обычно при посещении кардиолога выдают направление на электрокардиограмму. Но для получения полной картины состояния пациента одного такого исследования недостаточно.
Необходимо провести комплекс диагностических процедур, который включает:
- Нагрузочные пробы (тредмил-тест и велоэргометрия), их основной целью является провоцирование ишемии миокарда при помощи дозированной физической нагрузки и регистрация изменений на ЭКГ.
- Холтеровское мониторирование ЭКГ заключается в снятии показаний в течение суток. Но в настоящее время этот способ не рассматривается в качестве основного метода диагностики ишемической болезни сердца. Его используют при атипичных симптомах ИБС или при невозможности выполнить другие исследования.
- Стресс-ЭхоКГ. Эта процедура напоминает нагрузочные пробы. Однако помимо ЭКГ доктор оценивает нарушения локальной сократимости сердца на УЗИ, состояние клапанов, размеры желудочков и предсердий. Ультразвуковое наблюдение дает возможность выявить ишемию еще до возникновения клинических проявлений. А проведение подобного ультразвукового исследования органа при имитации реальных физических нагрузок повышает информативность этого метода диагностики.
- Коронароангиография является «золотым стандартом» выявления ишемической болезни сердца. Делают ее таким образом: через бедренную или плечевую артерию вводят гибкий катетер, когда он достигает коронарных сосудов, подается рентгеноконтрастное вещество с йодом. Его движение по сосудам отслеживают при помощи томографии.
Риск осложнений во время коронароангиографии невысок: 0,5-2%, однако это единственный способ оценки необходимости и возможности хирургического лечения. Иногда купирование симптомов ИБС достигается сочетанием нескольких лекарственных препаратов, витаминов и общеукрепляющих средств.
Лечение ИБС: применение медикаментов, физиотерапия, нетрадиционные методы и операция
Тактика лечения пациента с ишемической болезнью сердца разрабатывается с учетом данных стресс — ЭКГ, коронароангиографии или сцинтиграфии и других современных методов постановки диагноза. Причем комплексное лечение ИБС, протекающей, как в безболевой, так и в другой форме, не отличается.
Назначают лекарственные препараты таких групп:
- Нитраты (Кардикет, Нитросорбид, Пектрол, Нитроглицерин ). В основе их действия лежит влияние на показатели гемодинамики: снижение нагрузки на левый желудочек, уменьшение сосудистого сопротивления коронарных артерий, устранение повышенного давления. Медикаменты этой группы эффективны для профилактики и купирования приступов стенокардии. Но они не подходят для длительного применения из-за развития толерантности и многочисленные побочные эффекты (головная боль, головокружение, усиленное сокращение сердечной мышцы).
- Бета-адреноблокаторы (Атенолол. Лабеталол, Конкор. Анаприлин ) являются основными препаратами для лечения ИБС. Под их влиянием уменьшается потребность миокарда в кислороде, что снижает продолжительность бессимптомных приступов ишемии. Кроме того, препараты этой группы нормализуют артериальное давление, что важно при сопутствующей гипертонии, совместимы с нитратами.
- Антагонисты кальция (Верапамил, Нифедипин, Алтиазем РР). Доказано, что ионы кальция играют ключевую роль в сокращении сосудов, и как следствие, гипертонии и ишемии. Поэтому их применение в лечении ИБС несколько ограничено. Они показаны только при повышенном артериальном давлении, частых приступах нестабильной стенокардии.
- Статины (Аторвастатин, Ловастатин, Флувастатин). Лекарства этой группы призваны уменьшить концентрацию липопротеинов низкой плотности и если не вылечить, то хотя бы остановить прогрессирование атеросклероза и его осложнений: транзиторной ишемической атаки вследствие нарушения кровотока.
 Параллельно с медикаментозной терапией показаны и инструментальные методы лечения (физиотерапия). Они повышают эффективность лекарств, улучшают метаболизм, снимают напряжение в грудном отделе, устраняют одышку. Назначают магнитотерапию, бальнеотерапию. Хорошо себя зарекомендовало и воздействие электрических импульсов (электрофорез, электросон). При неэффективности медикаментозного лечения ИБС показана операция.
Параллельно с медикаментозной терапией показаны и инструментальные методы лечения (физиотерапия). Они повышают эффективность лекарств, улучшают метаболизм, снимают напряжение в грудном отделе, устраняют одышку. Назначают магнитотерапию, бальнеотерапию. Хорошо себя зарекомендовало и воздействие электрических импульсов (электрофорез, электросон). При неэффективности медикаментозного лечения ИБС показана операция.
Существуют такие методы хирургического воздействия:
- Стентирование (баллонная ангиопластика) проводится под местной анестезией через бедренную артерию. При помощи катетера в пораженный атеросклерозом участок коронарного сосуда артерии устанавливают стент и расширяют его.
- Аорто-коронарное шунтирование показано при субэпикардиальной ИБС. Операцию делают на открытом сердце. Грубо говоря, она заключается в установке шунта, обеспечивающего нормальный кровоток в мышечной ткани «в обход» суженной артерии.
- Реваскуляризация лазером. В миокарде делают несколько десятков отверстий, чтобы обеспечить его кровоснабжение напрямую из левого желудочка.
Восстановить функцию миокарда на начальных стадиях заболевания и предотвратить транзиторную ишемию на поздних поможет комбинация медикаментозных средств с рецептами народной медицины. Рекомендуют отвары и настои из цветков и плодов боярышника, листьев пустырника, смесь меда с хреном. Хорошо помогает также настой кураги, шиповника, боярышника, зверобоя и крапивы на красном вине (принимать перед едой по 2 десертные ложки).
Ишемия миокарда в первую очередь предусматривает строгую диету. Из рациона необходимо исключить животные жиры (сало, сливочное масло, молочные и кисломолочные продукты с повышенной жирностью), свинину, копченые и жареные изделия. Также необходимо отказаться от мучного, сахара. Оптимальным вариантом является дробное питание, замена черного чая и кофе натуральными соками, компотами, морсами.
Ишемия — что это за болезнь?
Ишемия — медицинский термин, в дословном переводе означающий «задержка крови». Ошибаются те, кто считают ее отдельным заболеванием. Это патологическое состояние, характеризующееся недостатком кровоснабжения какого-либо органа или его части.
Почему развивается ишемия?
Механизм развития связан с частичным или полным перекрытием сосуда, по которому поступает кровь. Возможные причины ишемии:
- длительный спазм артерии — нейрогенная;
- образование тромба, перекрывающего артерию — обтурационная;
- поступление эмбола (мелкие частицы костной ткани, воздуха) из венозной системы;
- атеросклеротическое поражение артерии;
- механическое сдавливание сосуда растущей опухолью, спайками — компрессионная;
- перераспределение крови — при кровотечении происходит ишемия мозга.
Классификация ишемии по причинам позволяет подобрать правильное лечение в конкретном случае.
Спастическое состояние наблюдается при нарушении функции центральной нервной системы в регуляции тонуса кровяного русла.
Для образования тромба нужны условия: повышение вязкости крови, снижение скорости кровотока из-за застойных явлений, препятствия. Такие факторы имеются при болезнях крови, сахарном диабете, выраженном атеросклерозе, сердечной недостаточности.
Эмболия важных артерий может наступить при открытом переломе, травмах у лиц, страдающих пороками сердца.

Процесс формирования тромба на фоне атеросклеротического изменения стенки
Атеросклероз — распространенная причина ишемии головного мозга, сердца, почек. При этом заболевании нарушение кровоснабжения происходит в конечностях, брюшной полости.
Врачам известны случаи смерти больных не от раковой интоксикации, а от сдавления, вызванного запущенной доброкачественной опухолью. Не всегда больные обращаются вовремя. При своевременном хирургическом вмешательстве болезнь можно вылечить.
В результате ишемии нарушается жизнеспособность клеток, возможна гибель и некроз тканей в поврежденном участке.
Последствия ишемии зависят:
- от калибра сосуда, вызвавшего нарушение питания, соответственно, от объема общего кровяного русла, исходящего от него;
- от состояния вспомогательных артерий (коллатералей) и их способности заменить потерянное кровообращение;
- от скорости патологического процесса.
Роль коллатерального кровообращения
Организм человека устроен настолько мудро, что имеет в запасе коллатеральные сосуды, которые открываются при необходимости и пытаются помочь в снабжении ишемизированной ткани. Для этого процесса требуется время. Доказано, что коллатерали начинают работать, когда появляется перепад давления в сосудистом русле, недоокисленные продукты клеток, неполучивших кислород, раздражают нервные окончания.
Принято разделять коллатеральное кровообращение по способностям к быстрому устранению недостаточности кровоснабжения на 3 степени:
- абсолютно достаточная — суммарный диаметр вспомогательных сосудов равен или превосходит затромбированный крупный сосуд, ишемия снимается быстро, повреждения органа не наступает;
- относительно достаточная — диаметр всех коллатералей меньше, чем просвет поврежденного сосуда, раскрытие происходит медленно, нарушения устраняются не сразу, имеются сбой тканевого дыхания, недостаток кислорода;
- абсолютно недостаточная — общими силами коллатерали не в состоянии заменить прекращенный кровоток, возникает инфаркт органа. Это характерно для таких заболеваний, как инфаркт миокарда и ишемический инсульт.
Выделяют 2 вида повреждений:
- острая ишемия — развивается быстро при внезапном тромбозе, эмболии крупного сосуда, коллатерали не успевают подключиться к кровообращению пораженного участка, поэтому в результате возникает опасное для жизни заболевание;
- хроническая ишемия — формируется постепенно с ростом атеросклеротических бляшек, медленном сдавливании артерии. Коллатерали постепенно берут на себя функции снабжения тканей. Клинические проявления при этой форме обнаруживаются значительно позже. Например, на электрокардиографии находят признаки перенесенного инфаркта миокарда, о котором пациент даже не знал. Так возникает безболевая форма ишемии.
Диагностика ишемии проводится с помощью объективных методов: электрокардиографии, эхокардиографии, исследования сосудов глазного дна (офтальмоскопии), УЗИ сердца, электроэнцефалоскопии, ангиографии сосудистого русла. С их помощью можно выявить проявления ишемии:
- уменьшение количества и калибра артериальных сосудов, часть мелких артериол спадается и перестает функционировать;
- побледнение и сокращение в размерах ишемизированного участка ткани в связи с недостаточным кровоснабжением;
- снижение температуры в пораженных тканях из-за прекращения обменных процессов;
- возникновение болевых ощущений, вызванных раздражением нервных окончаний недоокисленными продуктами жизнедеятельности клеток.

Электрокардиография — один из методов диагностики
Клинические проявления
Проявления и симптомы зависят от пораженного органа.
При развитии нарушения кровообращения в ногах различают четыре степени: от ишемии напряжения, выявляемой при обследовании с нагрузочными пробами при отсутствии жалоб пациента, до степени «3 Б» с резкими болями, потерей чувствительности, отечностью, изменением формы суставов.
При церебральной форме у пожилых людей выделяют три степени ишемии:
- первая — характеризуется головными болями, головокружением, беспокойством, плохой памятью, нарушениями сна;
- вторая — нарушение памяти, глубокие интеллектуальные расстройства, невозможность передвигаться;
- третья степень — грубые изменения психической деятельности, невозможность к самообслуживанию, паралич.
Стадии ишемии проходят постепенное развитие от более легких проявлений к тяжелым. Для хронической ишемии головного мозга характерна следующая последовательность:
- начальная стадия — беспокоят головные боли, головокружение, эмоциональное напряжение, нарушения сна, неврологическая симптоматика отсутствует;
- стадия субкомпенсации — развивается апатия, депрессивное состояние, снижается интеллект, врач-невролог определяет очаговые симптомы;
- стадия декомпенсации — грубые неврологические расстройства, психические нарушения, паралич, утеря свойств личности.
Безболевая ишемия — одна из опасных форм ишемической болезни сердца. Всем известны проявления приступов типичной стенокардии (загрудинные боли, отдающие в левое плечо, сопровождающиеся страхом смерти, нарушением ритма сердца). Гораздо хуже, если человек ничего не чувствует. Изменения находят на ЭКГ. Но опытный врач обратит в таких случаях внимание на другие симптомы: жалобы на одышку, изжогу, слабость в левой руке, появление экстрасистолии, учащение или редкий пульс.
Одной из причин отсутствия болей считают высокий порог болевой чувствительности, нарушение нервной регуляции. Такие необычные приступы чаще встречаются при сочетании ишемической болезни сердца с сахарным диабетом, гипертонией.
Методом, позволяющим выявить ишемию при безболевом течении, является холтеровское мониторирование. Он применяется во всех кардиологических отделениях. Суть исследования: больному прикрепляются электроды к телу, запись показаний осуществляется в течение суток на фоне обычной физической нагрузки. При расшифровке врач кабинета функциональной диагностики может увидеть признаки «скрытой» недостаточности сосудов сердца.
Некоторые кардиологи считают необходимым подсчитывать «индекс ишемии» (соотношение определенного сегмента ЭКГ и частоты сердечных сокращений). Полагают, что повышение этого индекса указывает на риск возникновения дальнейшего поражения сосудов сердца.
Видео про ишемическую болезнь сердца:
Что необходимо предпринять, чтобы восстановить кровообращение в нуждающемся органе или части тела?
Ответ на этот вопрос определяет основные принципы терапии ишемии. Лечение ишемии основывается на противостоянии механизму возникновения этого симптома.
- Снять спазмирование сосуда .
- Расширить, поврежденные атеросклерозом, артерии и не допустить дальнейших отложений холестериновых бляшек, укрепить стенку.
- Уничтожить тромб, закрывающий просвет артерии (тромболизис в первые 6 часов).
- Снизить вязкость крови.
- Помочь развиться коллатеральной сети.
- Защитить ишимизированную ткань поврежденного органа.

Лекарственные препараты назначает врач, следует строго соблюдать дозировку
Широко используются медикаменты, оказывающие действие по этим направлениям. Большое значение врачи придают контролю над уровнем холестерина, артериальным давлением, сахаром. Профилактика стрессовых ситуаций послужит одной из мер снятия сосудистого спазма, лечения ишемии.
При отсутствии эффекта от терапевтического лечения показаны хирургические методы:
- восстановление кровообращения путем установки стента (каркас, не позволяющий артерии спадаться);
- шунтирование — установка обходного искусственного сосуда.
Любые симптомы ишемии требуют своевременного уточнения, обследования, консультации врача, потому что являются предвестниками тяжелых заболеваний.
Что такое ишемия?
Ишемия: суть понятия
Ишемия — это острое или хроническое нарушение кровоснабжения в определенном участке организма. Патологическое состояние напрямую зависит от функциональности сосудов, кровоснабжающих отдельный участок тела. Сужение просвета или полное закрытие (обтурация) сосуда приводит к нарушению всех метаболических процессов поврежденного органа: возникает недостаточность питательных веществ и кислорода (гипоксия). Эти изменения приводят к временной или стойкой дисфункции органа (зависит от скорости развития патологии и степени недостаточности кровотока).
Только длительное кислородное голодание и недостаточность питания, а также стремительное сужение просвета питающих орган сосудов приводят к необратимому изменению в тканях — их некрозу. Наиболее чувствительны к ишемии миокард, ЦНС (в первую очередь головной мозг) и почки. Именно в этих органах быстро развивается стойкое органическое повреждение тканей, которое значительно сказывается на качестве жизни больного и зачастую грозит смертельным исходом.
Причины ишемии
Развитие ишемии чаще всего обусловлено патологическими локальными или общими изменениями сосудов. Ишемия может возникнуть по следующим причинам:
Главный кардиолог Лео Бокерия рассказал как побороть гипертонию.
- пожилой возраст — необратимое угасание организма начинается именно с сосудов;
- высокое а/д — неспособность сосудистых стенок к расслаблению затрудняет кровоток;
- атеросклероз — формирование внутристеночных отложений значительно сужает просвет сосудов, особенно опасен атеросклероз крупных артерий (позвоночных, сонных);
- сахарный диабет — сосуды являются одной из главных мишеней при данном заболевании;
- погрешности в питании и ожирение — все, что человек употребляет в пищу, сказывается на состоянии его сосудов;
- курение и неумеренное употребление алкоголя — вредные привычки вызывают локальный спазм артерий и необратимые изменения в сосудистом русле, нередко приводя к тяжелым последствиям;
- эмболия и тромбоз — закупорка сосуда тромбом приводит к стремительному развитию ишемии и зачастую является причиной внезапной смерти.
К ишемическим изменениям в тканях может привести кровопотеря, тяжелые заболевания крови и механическое сдавление артерии опухолью, камнем или внешним фактором.
Варианты развития ишемии
Для прогноза важное значение имеет скорость развития недостаточности кровоснабжения отдельного органа. Наиболее опасна острая ишемия с выраженным сужением просвета сосудов: симптомы развиваются стремительно, зачастую вызывают необратимые последствия, а врачи не имеют достаточного времени для оказания полноценной помощи. К таким вариантам ишемии относится инфаркт и инсульт. Острая ишемия с незначительной недостаточностью кровообращения — процесс динамический, но обратимый.

Наиболее благоприятна хроническая ишемия. Врачи могут обнаружить ее первые признаки еще на начальном этапе недостаточности кровообращения и медикаментозно или оперативно предупредить ухудшение состояния больного. Однако без полноценной терапии хроническая ишемия рано или поздно приведет к тяжелым последствиям.
Ишемия сердца
Ишемия сердца проявляется в нескольких клинических вариантах:
- Стенокардия — может возникнуть как вследствие внезапного спазма коронарных сосудов, так и при формировании внутрисосудистых бляшек. Стенокардия проявляется приступами загрудинной боли, частота и интенсивность которых со временем может нарастать. На фоне заболевания часто возникает аритмия, тяжелое проявление которой — фибрилляция предсердий — представляет серьезную опасность для здоровья и требует незамедлительной медицинской помощи.
- Инфаркт — острое состояние, отличающееся тяжестью симптомов и требующее незамедлительных лечебных мероприятий. Некроз миокарда, обусловленный тотальным нарушением кровообращения в отдельном участке сердечной мышцы, даже при своевременном лечении оставляет рубец.
- Кардиосклероз — распространенный тип хронической ишемии миокарда. Недостаточность питательных веществ и длительная гипоксия приводят к постепенному отмиранию миоцитов, на месте которых образуются соединительнотканные включения. Прогрессирующий кардиосклероз приводит к выключению из работы отдельных участков миокарда и гипертрофии функционирующих зон.
Ишемия мозга
Ишемия мозга в зависимости от причинного фактора может развиваться постепенно или остро. При этом наблюдается разнообразие клинических симптомов: от незначительной головной боли и снижения памяти до судорожных приступов и потери сознания. Варианты течения ишемии мозга:
После 10 лет борьбы с болезнью Олег Табаков рассказал как смог избавиться от гипертонии.
- Хроническая ишемия мозга — развивается постепенно, сказывается на общем состоянии организма (повышенная усталость, снижение работоспособности, плохая память, снижение обучаемости, головные боли). Возможны психические отклонения, развитие слабоумия.
- Ишемическая атака — преходящее острое нарушение мозгового кровообращения. Человек отмечает специфические тактильные ощущения (покалывание в теле, онемение одной половины тела и мышечную слабость), ухудшение зрения, речевых способностей (вплоть до афазии) и слуха. Неврологические проявления зависят от локализации ишемической области. Ишемической атаке (микроинсульту) сопутствует сильная головная боль, возможны временная дезориентация и потеря памяти. Подобные симптомы наблюдаются не более 24 суток и постепенно регрессируют, за это время не возникает некроз мозговых клеток. Транзиторная ишемия – серьезный повод позаботиться о собственном здоровье. У 20% людей, подвергшихся ишемической атаке, инсульт развивается уже в течение месяца. Риск острого нарушения мозгового кровообращения (ишемического инсульта) составляет 50% в течение первого года после первой атаки ишемии мозга.
- Инсульт вследствие длительной ишемии — в последние годы диагностируется не только у пожилых людей, но и среди активной молодежи. Причем у молодых пациентов ишемический инсульт протекает наиболее тяжело, вызывая обширный некроз нервной ткани мозга. Подобная статистика обусловлена повсеместным распространением пагубных привычек и отсутствием правил здорового питания.
Ишемия — серьезное отклонение, которое без своевременного и комплексного лечения представляет серьезную угрозу для жизни. Каждый человек должен знать, что такое ишемия, каковы ее первые признаки и способы лечения. Ишемию легче устранить на начальном этапе, когда в поврежденном органе еще не произошли необратимые изменения (некроз). Отмершие ткани (при условии сохранения жизни больному) замещаются рубцовыми включениями, которые впоследствии вызывают стойкое нарушение функций пораженного органа.
Источники: http://med88.ru/kardiologija/ishemija/, http://serdec.ru/ishemiya, http://kardioportal.ru/content/chto-takoe-ishemiya













 Варианты расположения дополнительных хорд в сердце
Варианты расположения дополнительных хорд в сердце Строение здорового сердца
Строение здорового сердца Схема кровотока в сердце
Схема кровотока в сердце Специальный аппарат снимает и записывает ЭКГ в течение суток
Специальный аппарат снимает и записывает ЭКГ в течение суток Полезные продукты для сердца
Полезные продукты для сердца









 Оперативное лечение аритмии
Оперативное лечение аритмии







 Причина аритмии сердца у пожилых людей связана с гипертонией, хроническими или острыми патологиями сердечно-сосудистой системы.
Причина аритмии сердца у пожилых людей связана с гипертонией, хроническими или острыми патологиями сердечно-сосудистой системы. У пожилых людей заболевание имеет свои характерные особенности и требует особого подхода в диагностике и лечении.
У пожилых людей заболевание имеет свои характерные особенности и требует особого подхода в диагностике и лечении. Основным лечебным мероприятием является медикаментозное лечение.
Основным лечебным мероприятием является медикаментозное лечение.

